 Не секрет, що найближчі сусіди людей – мікроорганізми, настільки легко пристосовуються до обставин і з такою швидкістю, що немає ніякого шансу встигнути зреагувати на їхні модифікації. І ті схеми лікування антибіотиками, які ще вчора вважалися оптимальними, сьогодні вже втратили свою актуальність. Хоч якось тримати ситуацію під контролем допомагає обмін досвідом серед фахівців, який у міжнародному масштабі був представлений на конгресі Inspiration-2012, проведеному 22-23 вересня у Києві.
Не секрет, що найближчі сусіди людей – мікроорганізми, настільки легко пристосовуються до обставин і з такою швидкістю, що немає ніякого шансу встигнути зреагувати на їхні модифікації. І ті схеми лікування антибіотиками, які ще вчора вважалися оптимальними, сьогодні вже втратили свою актуальність. Хоч якось тримати ситуацію під контролем допомагає обмін досвідом серед фахівців, який у міжнародному масштабі був представлений на конгресі Inspiration-2012, проведеному 22-23 вересня у Києві.
10 років потому
У заході, присвяченому раціональній антибіотикотерапіі, взяли участь провідні регіональні та міжнародні експерти, які представили сучасний погляд на проблему лікування інфекцій дихальних шляхів і проаналізували зміни останнього десятиріччя у цьому напрямку.
Зокрема, Хав’єр Гарау, доцент у галузі медицини Університету Барселони (Іспанія), керівник із питань інфекційних захворювань Hospital Universitari Mutua de Terrassa, відмітив, що за останні роки світова медицина змінила підхід до антибіотикотерапії за інфекцій дихальних шляхів. Сьогодні вибір препарату ґрунтується на попередньому знанні потенційних значущих патогенів та епідеміології стійкості до антибіотиків у регіоні. В ідеалі препарат має бути бактерицидним, аби зменшити бактеріальне навантаження і таким чином мінімізувати можливість розвитку резистентності. Зросла увага до призначення правильної дози препарату та проміжку між прийомами ліків. Цьому сприяло чіткіше розуміння взаємозв’язку між низькою дозою та ризиком виникнення стійкості. Х. Гарау нагадав, що короткий курс правильно підібраних антибіотиків може поліпшити дотримання встановленого режиму лікування, звести до мінімуму стійкість, скоротити побічні ефекти і знизити витрати пацієнта.
Говорячи про успіхи медичної науки за останні 10 років, Х. Гарау зазначив, що, за результатами систематичного огляду і мета-аналізу, визначення прокальцитоніну є більш важливим під час діагностики бактеріальних інфекцій, ніж С-реактивного білка.
«Дані мета-аналізу показують, що корекція терапії з урахуванням зміни рівня прокальцитоніну у пацієнтів призводить до зниження споживання антимікробних засобів без впливу на результат терапії», — пояснив іспанський учений.
Головні гравці
Х. Гарау нагадав, що гострі респіраторні інфекції залишаються основною причиною захворюваності і смертності у світі. Молекулярні діагностичні технології демонструють, що дедалі частіше відповідальними за інфекції дихальних шляхів стають віруси.
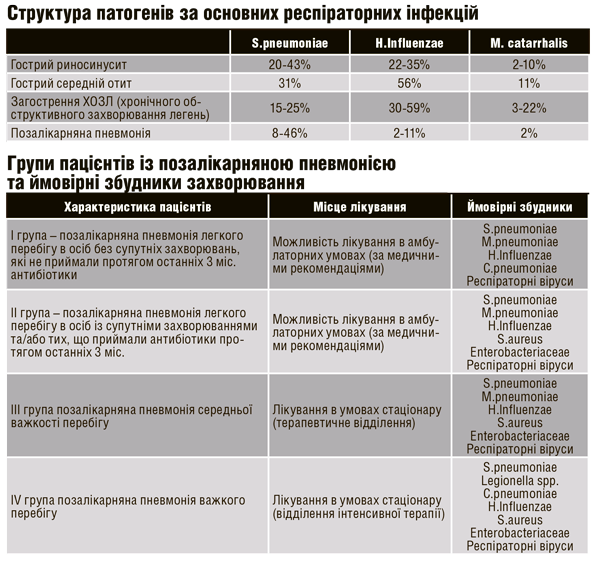
У дітей майже у 80% випадків збудниками всіх інфекційних захворювань є Streptococcus pneumoniae, Haemophilus influenzae та Moraxella catarrhalis, які призводять до появи гострого середнього отиту, риносинуситу і позалікарняної пневмонії. Інфекції, спричинені нещодавно ідентифікованим метапневмовірусом людини (hMPV) і серотипами коронавірусу, спостерігаються нечасто і перебігають легше, ніж ті, що виникли внаслідок вірусу грипу, парагрипу, респіраторно-синцитіального вірусу (RSV), аденовірусу і риновірусу.
У дорослих у разі позалікарняної пневмонії найбільш значущими агентами після S. pneumoniae є респіраторні віруси. За ними слідують H. influenzae, Staphylococcus aureus, M. catarrhalis. Серед внутрішньоклітинних збудників найпоширенішим вважається Mycoplasma pneumoniae, потім Legionella і Chlamydia species. При цьому віруси залучені у процес у 60% інфекцій верхніх дихальних шляхів і в 30% пневмонії.
Грам-негативні бактерії також відповідальні за респіраторні захворювання, особливо у літніх пацієнтів та у випадках імуносупресії. Найчастіше в даної групи висіваються Escherichia coli та інші ентеробактерії, а також Pseudomonas aeruginosa.
«Хоча вважається, що Klebsiella pneumoniae рідко стає причиною пневмонії в США і Європі, проспективні дослідження показують, що в Південно-Східній Азії вона не тільки часто спостерігається у разі важких випадків захворювання, але і є незалежним чинником ризику смертності. У цьому регіоні також слід брати до уваги Burkholderia pseudomallei як можливий етіологічний чинник важкої пневмонії», — окреслив ситуацію у світі Х. Гарау.
Лікарня — не готель
Тему позалікарняної пневмонії з акцентом на особливості її лікування в Україні та інших країнах СНД продовжив Юрій Мостовий, завідувач кафедри пропедевтики внутрішньої медицини Вінницького національного медичного університету ім. Н.І. Пирогова, доктор медичних наук, професор.
Перш за все він нагадав, що серед інфекцій респіраторної системи позалікарняна пневмонія — це найбільш несприятливий стан у прогностичному відношенні. При цьому показник смертності від згаданого захворювання та інших інфекцій може служити індикатором, який відображає нераціональну антибіотикотерапію.
В Україні цей показник був найвищим у 90-ті рр., але поступово ситуація поліпшилася. Якщо у 1996 р. динаміка смертності від ГРВІ становила 32,4 випадку на 100 тис. населення, то сьогодні це лише 5,7 випадку. Цікаво, що найчастіше пневмонія спостерігається у Кіровоградській обл. (1162,3 випадку на 100 тис. населення), проте показник смертності від пневмонії є найвищим у м. Севастополі, де поширеність захворювання, за офіційними даними, відносно низька (320,4 випадку). На думку Ю. Мостового, причиною цієї розбіжності може бути як недостатнє виявлення пневмонії, так і гіпердіагностика. В обох випадках можна говорити про те, що вітчизняні спеціалісти не завжди слідують світовим рекомендаціям щодо лікування інфекційних захворювань нижніх дихальних шляхів. За даними доповідача, майже 50% українських лікарів не приділяють їм достатньої уваги.
Серед помилок, які спостерігаються під час лікування пневмонії, Ю. Мостовий виділив невиправдано часте застосування класичних фторхінолонів, внутрішньом’язове введення препаратів у ситуаціях, коли можна використовувати антибіотики перорально, порушення дозування та кратності застосування препарату в амбулаторних пацієнтів. На думку доповідача, в умовах стаціонару нераціональною є комбінація антибіотиків респіраторних фторхінолонів і цефалоспоринів 3-го покоління у хворих з неважкою пневмонією, застосування амікацину, цефалоспоринів з антисинегнійною активністю без наявності ризиків P.aeruginosa.
Ю. Мостовий підкреслив, що здебільшого, діагностуючи пневмонію, лікар одразу ж відправляє хворого до стаціонару, хоча неважку форму захворювання доцільніше лікувати в домашніх умовах.
«Ми навіть не замислюємося над розміром витрат, що через перебування у лікарні несе й сам пацієнт, і держава, яка необґрунтовано надає йому «готельні послуги». Ясна річ, ніхто не хоче ризикувати життям хворого і брати на себе відповідальність за наслідки лікування пневмонії поза стаціонаром. Однак якщо послідовно користуватися світовими рекомендаціями, проблем з ідентифікацією стану хворого не виникне», — висловив свою точку зору доповідач. Він зазначив, що основна проблема українських спеціалістів — у відсутності єдиних підходів до лікування, особливо у хворих із супутньою серцево-судинною патологією, захворюваннями нирок та печінки.
За даними Ю. Мостового, в Україні на цей час найнижчий рівень використання антибіотиків порівняно з Європою і відповідає 8,6376 DDD/1000/день. Як і в західних країнах, у нас найчастіше призначають пеніциліни. Рекомендацією №2 залишаються фторхінолони — це відрізняє нас від країн ЄС, але наближує до Росії, де згадана група препаратів також посідає почесне місце у лікуванні пневмонії. У динаміці з 2007 по 2010 рр. в Україні спостерігається зростання споживання цефалоспоринів на 19,4%, в той час як використання антибіотиків інших груп відносно стабільно або незначно знижується.
Емпіричний вибір
Серхат Унал, декан медичного факультету Університету Hacettepe, Департамент медицини внутрішніх органів, відділ інфекційних захворювань (Туреччина), зосередив увагу учасників заходу на питаннях підбору антибактеріальних препаратів.
Експерт розглянув випадки, у яких доцільно призначати фторхінолони, бета-лактами та макроліди.
Згідно з інформацією, наданою С.Уналом, для лікування позалікарняної пневмонії належним вибором залишаються бета-лактами. Зокрема:
• пеніцилін, 2 г кожні 4 години буде достатньою дозою для штамів із МПК пеніциліну 8мг/л;
• цефтріаксон, 1 г кожні 12 годин;
• цефотаксим, 2 г кожні 6 годин буде достатньою дозою для штамів із МПК пеніциліну 8мг/л;
• комбінація амоксіцилін-клавуланата тривалої дії (2 г/125 кожні 12 годин) ефективна щодо амоксіцилін-стійких штамів;
• пероральні цефалоспорини недостатньо ефективні в разі інфекцій, спричинених штамами з МПК.
Щодо макролідів, то їх застосування за пневмококової інфекції з МПК менше 0,5 мг/л прогнозує клінічну невдачу. Ії причина полягає у все більш поширеній резистентності пневмококової інфекції до згаданої групи препаратів.
Фторхінолони є достатньо активними проти респіраторних патогенів. С. Унал порадив використовувати їх для пацієнтів старшого віку (від 65 років), нещодавно госпіталізованих, із ослабленим імунітетом, а також тих, хто вже приймав антибіотики протягом останнього місяця.
Говорячи про загострення ХОЗЛ, доповідач відмітив, що оптимальні режими антибіотикотерапії цього складного захворювання у медицині досі не визначені. Але для пацієнтів групи ризику рекомендовано призначення антибіотиків широкого спектра дії.
«Історично в разі ХОЗЛ призначали доксициклін, ко-трімоксазол та амоксицилін. Однак вони вже не можуть вважатися препаратами першої лінії, оскільки не проявляють активності щодо H.Influenzae та M. сatarrhalis. Інші лікарські засоби (амоксицилін-клавуланат, азітроміцин, цефроксім та фторхінолони) слід застосовувати в амбулаторній терапії на основі активності in vitro», — розповів С. Унал. Він відзначив, що досить складно підібрати адекватну терапію, коли збудник захворювання невідомий. Розв’язання цієї проблеми, як і відповідальність за результати лікування, завжди залишається за лікарем, тому потрібно максимально обережно підходити до неї.
Досвід сусідів
Упродовж конгресу Роман Козлов, директор НДІ антимікробної хіміотерапії ДБОУ ВПО «Смоленська державна медична академія», президент Міжрегіональної асоціації з клінічної мікробіології та антимікробної хіміотерапії, доктор медичних наук, професор, ознайомив учасників заходу з національними рекомендаціями щодо застосування антибіотиків у Росії в разі позалікарняної пневмонії.
Згідно з цими рекомендаціями пацієнтів поділено на 4 групи:
1. особи без чинників ризику/супутніх захворювань і прийому антибіотиків у попередні 3 місяці;
2. хворі з чинниками ризику/супутніми захворюваннями і прийомом антибіотиків у попередні 3 місяці;
3. госпіталізовані у відділення загального профілю;
4. госпіталізовані у відділення реанімації та інтенсивної терапії.
Для пацієнтів із перших двох груп рекомендовані пероральні препарати: у першому випадку амоксицилін або сучасні макроліди (наприклад, азитроміцин, кларитроміцин); у другому — амоксицилін/клавуланат у режимі монотерапії, комбінації з макролідом або респіраторні фторхінолони. Пацієнтам із третьої та четвертої груп рекомендується парентеральне призначення антибіотиків: пеніциліни (включаючи бензилпеніцилін), цефалоспорини III-IV покоління з високою антипневмококовою активністю в комбінації із сучасним макролідом або респіраторний фторхінолон у комбінації з антипневмококовим цефалоспорином III покоління.
Але згідно з останньою версією національних російських рекомендацій пацієнтів слід поділяти на 2 групи:
1. особи без чинників ризику полірезистентних збудників, у яких нозокоміальна пневмонія розвинулася в перші 4 дні від початку госпіталізації;
2. пацієнти, у яких нозокоміальна пневмонія розвинулася на п’ятий і пізніший день госпіталізації та/або з чинниками ризику полірезистентних збудників.
Хворим першої групи рекомендовано монотерапію антипневмококовим цефалоспорином III покоління, респіраторним фторхінолоном, піперациліном/тазобактамом або ертапенемом. Для другої групи рекомендовано (на вибір) антисинегнійний карбапенем, антисинегнійна комбінація β-лактами з інгібітором β-лактамаз, антисинегнійний цефалоспорин III-IV покоління в режимі монотерапії, комбінації з лінезолідом або ванкоміцином (залежно від можливості наявності MRSA).
Особливості національної терапії
Нарешті, сучасні принципи застосування антибіотиків в Україні висвітлив Олександр Дзюблик, завідувач відділення неспецифічних захворювань легенів Національного інституту фтизіатрії та пульмонології ім. Ф.Г. Яновського НАМН України.
Він підкреслив, що дві основні проблеми, які сьогодні існують у нашій країні, — це висока резистентність до ко-трімоксазолу (34%) та ципрофлоксацину. До речі, останній препарат взагалі не повинен використовуватись для лікування інфекцій нижніх дихальних шляхів, оскільки він має низьку активність щодо пневмококів та атипових збудників. Але набута стійкість до цього лікарського засобу свідчить про те, що вітчизняні спеціалісти достатньо широко призначають його в разі ГРВІ.
«За попередніми результатами досліджень, проведених нашим інститутом, рівень резистентності в Україні залишається низьким до тетрацикліну. Якщо цей висновок у подальшому буде підтверджено, тетрацикліни посядуть гідне місце у рекомендаціях щодо лікування хворих із позалікарняними інфекціями», — повідомив доповідач.
О. Дзюблик також зупинився на такому важливому для української медицини питанні, як вибір місця лікування хворого. Відомо, що за радянських часів до госпіталізації були рекомендовані усі пацієнти з пневмонією, і ця тенденція зберігається й досі. Рівень госпіталізації в Україні дорівнює 50% хворих, у той час як у Європі він становить лише 20%. Тож, за логікою доповідача, нам потрібно прагнути до зменшення обсягів стаціонарного лікування.
Існують різні прогностичні шкали для вибору місця терапії, однак, із точки зору О. Дзюблика, оптимальними є CURB-65 та CRB-65. Відмінності цих двох шкал полягають лише у визначенні рівня сечовини — друга шкала не потребує цього аналізу, тому її можна вважати зручнішою.
За шкалою CRB-65 кожний симптом оцінюється в 1 бал. Якщо пацієнт не набирає жодного балу, він може лікуватися вдома. Але коли хворий віком до 65 років має 1 бал або старший за цей вік — 2 бали, його слід госпіталізувати у загальнотерапевтичне відділення (ризик летальності у цьому випадку становить близько 8%). Якщо у пацієнта є 2-3 бали і більше, його потрібно госпіталізувати у відділення інтенсивної терапії (рівень летальності — 31%).
Завдяки застосуванню цієї шкали змінилися й формулювання груп пацієнтів.
Згідно з рекомендаціями, наданими О. Дзюбликом, пацієнтів першої групи слід лікувати перорально. Препаратами вибору в них є амоксіциліни або макроліди. При цьому макролідам слід віддати перевагу в разі підозри на атипову етіологію захворювання та непереносимості бета-лактамів. Бажано обирати сучасний препарат із поліпшеною фармакокінетикою. Якщо аміноглікозид виявився неефективним, його можна замінити респіраторним фторхінолоном ІІІ-ІV покоління. У випадку, коли стартовою терапією був макролід, його слід замінити амінопеніциліном.
Для лікування ІІ групи експерт порадив застосовувати перорально амоксіцилін або цефуроксим аксетіл. У якості альтернативи можуть бути використані фторхінолони ІІІ-ІV покоління.
«Ми радимо починати монотерапію. Якщо вона виявилася недостатньо ефективною, то до обраного препарату слід додати макроліди або замінити цю комбінацію фторхінолонами», — розповів О. Дзюблик.
ІІІ групу пацієнтів пропонується лікувати парентерально за допомогою амінопеніцилінів у поєднанні з макролідом (per os). На відміну від російських рекомендацій, в Україні така комбінована терапія у даної групи хворих є обов’язковою. Альтернативою може служити внутрішньовенне застосування фторхінолону або карбапенему в поєднанні з макролідом.
ІV група хворих лікують внутрішньовенно захищеним амінопеніциліном у комбінації з макролідом або цефалоспорином ІІІ покоління, а також макролідами.
За підсумками заходу учасники дійшли висновку, що, незважаючи на розбіжності у принципах лікування респіраторних інфекцій, усі представлені на конгресі країни мають схожі проблеми антибіотикотерапії, такі як зростаюча резистентність патогенів та постійний пошук більш ефективного лікування. У країнах СНД до цього додається відсутність єдиних підходів і широка практика застарілих методів. Тому знайомство з досвідом європейських країн може стати для нас кроком до поліпшення ситуації.
Марина Чібісова,
спеціально для «ВЗ»











