Право больного выбирать метод лечения или вообще отказываться от такового в цивилизованном мире уже практически не обсуждается. Зато встречаются случаи, когда пациент не может им воспользоваться — например, длительное время находится в коме. Кто должен решать судьбу такого больного? И может ли он сделать свой выбор заблаговременно?

Нерушимое право пациента
 Галина МИРОНОВА, старший научный сотрудник Научно-исследовательского института частного права и предпринимательства им. Ф. Г. Бурчака Национальной академии правовых наук Украины
Галина МИРОНОВА, старший научный сотрудник Научно-исследовательского института частного права и предпринимательства им. Ф. Г. Бурчака Национальной академии правовых наук УкраиныНа новом этапе развития концепции прав пациентов была принята Декларация о политике в сфере обеспечения прав пациентов в Европе (Амстердам, 1994 г.). Согласно положениям этого документа больной имеет право отказаться от медицинского вмешательства или приостановить его проведение, если он не в состоянии дать информированное согласие, «необходимо сделать все возможное, чтобы процесс принятия решения был полноценным, с учетом того, что известно об этом случае, а также того, что можно предусмотреть относительно пожеланий пациента».
Основным документом, отображающим современное европейское понимание правовых стандартов по защите прав и достоинства пациента в связи с внедрением новых биомедицинских технологий, является Конвенция о защите прав и достоинства человека относительно применения биологии и медицины: Конвенция о правах человека и биомедицине (1997 г.), подписанная Украиной. Среди ее ключевых положений есть правило: «Если на время вмешательства пациент не в состоянии выразить свои пожелания, учитываются пожелания относительно медицинского вмешательства, изложенные им ранее» (ст. 9). Следовательно, каждый человек, учитывая собственные ценности и убеждения, может отказаться от поддержания своей жизни или улучшения здоровья неморальными, по его мнению, способами, например, с помощью гемотрансфузии, терапии с использованием эмбрионных или фетальных материалов и т. п. Учитывая разнообразие ценностных ориентаций и специфику отношения разных социальных групп к жизни, болезни, благополучию, главным остается принцип моральной автономии личности.
Заблаговременное планирование лечения
Неспособность пациента к волеизъявлению (временная, длительная или необратимая) относительно форм и способов медицинского вмешательства, которые могут быть применены к нему — специфическая проблема медицинской сферы, нуждающаяся в правовом решении и сопровождении. Эффективное средство охраны прав таких больных — правовой институт заблаговременного планирования лечения и присмотра, который в Украине фактически не задействуется.
В демократических странах с традиционно влиятельным институтом прав человека и совершенным медицинским законодательством сформирован стандартизированный правовой механизм принятия решения за некомпетентных больных, который обязывает принимать во внимание известные пожелания пациента (насколько это возможно), в частности изложенные загодя в соответствующих документах. В практике государств, легитимизировали предыдущие медицинские директивы пациента (Advance Directives), наработаны эффективные юридические конструкции, к которым относятся:
- «Доверенность на принятие решений по медобслуживанию» (Health Care Of Attorney). Этим документом пациент уполномочивает определенное лицо (родственника, любого близкого человека) принимать решения о медицинском вмешательстве в случае его бессознательного состояния, то есть выбирать медицинское учреждение и врачей, получать любую информацию относительно состояния здоровья доверителя, знакомиться с медицинскими документами, требовать определенных методов лечения и ухода, давать информированное добровольное согласие на медицинские процедуры, выбирать из предложенных альтернатив и отказываться от них;
- «Медицинское завещание» (Living Will) и «Не реанимировать!» (Do Not Reanimate!). Таким способом больной изъявляет свою волю относительно медицинского вмешательства на будущее — отказ от искусственного поддержания жизни или сердечно-легочной реанимации;
- «Карточка донора» (Donor Card) — документ, который подтверждает добровольное согласие лица на донорство органов (забор и трансплантацию органов и тканей после его смерти). Карточка выполняет функции сообщения и напоминания.
Стандарты, процедуры и гарантии предыдущих распоряжений в разных странах устанавливаются соответствующими законами.
Правовые требования к медицинскому завещанию
Граждане большинства цивилизованных государств воспринимают составление медицинского завещания как нормальную, даже необходимую, процедуру, соответствующую их собственным потребностям и интересам их родных и близких. Этот документ — последняя воля человека касательно лечения и присмотра, в котором он требует не поддерживать его жизнь искусственными средствами в случае тяжелой длительной болезни и при отсутствии надежды на выздоровление. Такое волеизъявление должно быть принято во внимание, когда человек уже не сможет говорить самостоятельно, например, в коме, при стойких вегетативных состояниях, тяжелых травмах головного мозга, болезни Альцгеймера или других формах деменции, критических заболеваниях, которые влияют на умственные способности.
Этот письменный документ содержит указания по видам медицинской помощи и лечения, которые человек хотел бы получить, пока он жив, а также относительно использования его органов после смерти и способа захоронения тела.
Появление такой формы завещания стало ответом на значительную обеспокоенность пациентов по поводу возможного применения к ним нежелательных методов лечения и агрессивных инвазивных процедур с целью сохранить жизнь любой ценой. Эти опасения имеют веские основания: согласно статистическим данным, если в 1950 г. около половины американцев умерли дома, то в нынешнем столетии 85% умирают в больницах, домах для лиц пожилого и старческого возраста или реабилитационных центрах (12% — в условиях интенсивной терапии). В то же время большинство респондентов на вопрос о том, как бы они хотели уйти из жизни, ответили: «Быстро, безболезненно, у себя дома в окружении родных».
Медицинское завещание обычно должно быть представлено в письменном виде, датировано и подписано двумя свидетелями, не являющимися родственниками распорядителя, не связанными с лечебным учреждением, которое обслуживает больного, и не претендующими на наследство. В документе должно содержаться утверждение: распорядитель понимает суть происходящего и подписывает документ добровольно. Он имеет право в любое время упразднить свою последнюю волю. Согласно законам стран, где легализируются предыдущие распоряжения, больного во время госпитализации обязаны спросить, есть ли у него медицинское завещание; если же такового нет, не желает ли он его составить.
Впрочем, особые пожелания пациента по вопросу специфического лечения рассматриваются с точки зрения медицинской целесообразности, поэтому больной не может рассчитывать на то, что врачи будут действовать вопреки стандартам профессии. Если врач убежден — задокументированное пожелание пациента нецелесообразно и может навредить его здоровью, — в таком случае необходимо предоставить письменное объяснение.
Также нужно время от времени пересматривать содержание медицинского завещания и модифицировать его отдельные положения с учетом изменений, происходящих в науке и практике. Например, появляются новые лекарства, методы лечения и прочее. К тому же могут измениться и жизненные ценности человека. Это также может отразиться на выборе лечения или отказе от него.
Очень важно, чтобы члены семьи и опекуны знали волю пациента, а дополнительные копии его личных заявлений были в распоряжении адвоката, доверенного лица, врача или других специалистов, которые оказывают медицинские и сопутствующие услуги (например, директора заведения для лиц пожилого и старческого возраста).
Если об этом не упомянуто иным способом, срок действия личной директивы больного действителен до тех пор, пока документ не будет отменен или к моменту его смерти.
Уроки мирового опыта
Институт заблаговременного планирования медицинской помощи фактически стал неотъемлемой составляющей и стандартом медицинского обслуживания в некоторых странах Северной Америки и Европы.
Яркий пример США и Канады, где в настоящее время законы всех штатов и кантонов признают как право на составление медицинских завещаний, так и право близких родственников безнадежного больного с разрушенным мозгом настаивать на отключении его от оборудования, которое поддерживает жизненные процессы. Федеральный закон США «О самоопределении пациента», действующий с 1991 г., повышает роль больного в принятии решений относительно собственной жизни, особенно на терминальной стадии болезни. Верховный суд США в 1997 г. своим решением подтвердил конституционное право компетентных взрослых лиц отказываться от нежелательного лечения.
К 2007 г. 41% американцев добровольно составили медицинские завещания. Барак Обама стал первым президентом США, который публично объявил о составлении собственного прижизненного завещания и призвал других сделать то же. На подобный шаг отважилась и его супруга.
Отмеченные личные директивы юридически определены и широко применяются в клинической практике США, тогда как в большинстве европейских стран к этому вопросу подходят с осторожностью (см. таблицу).
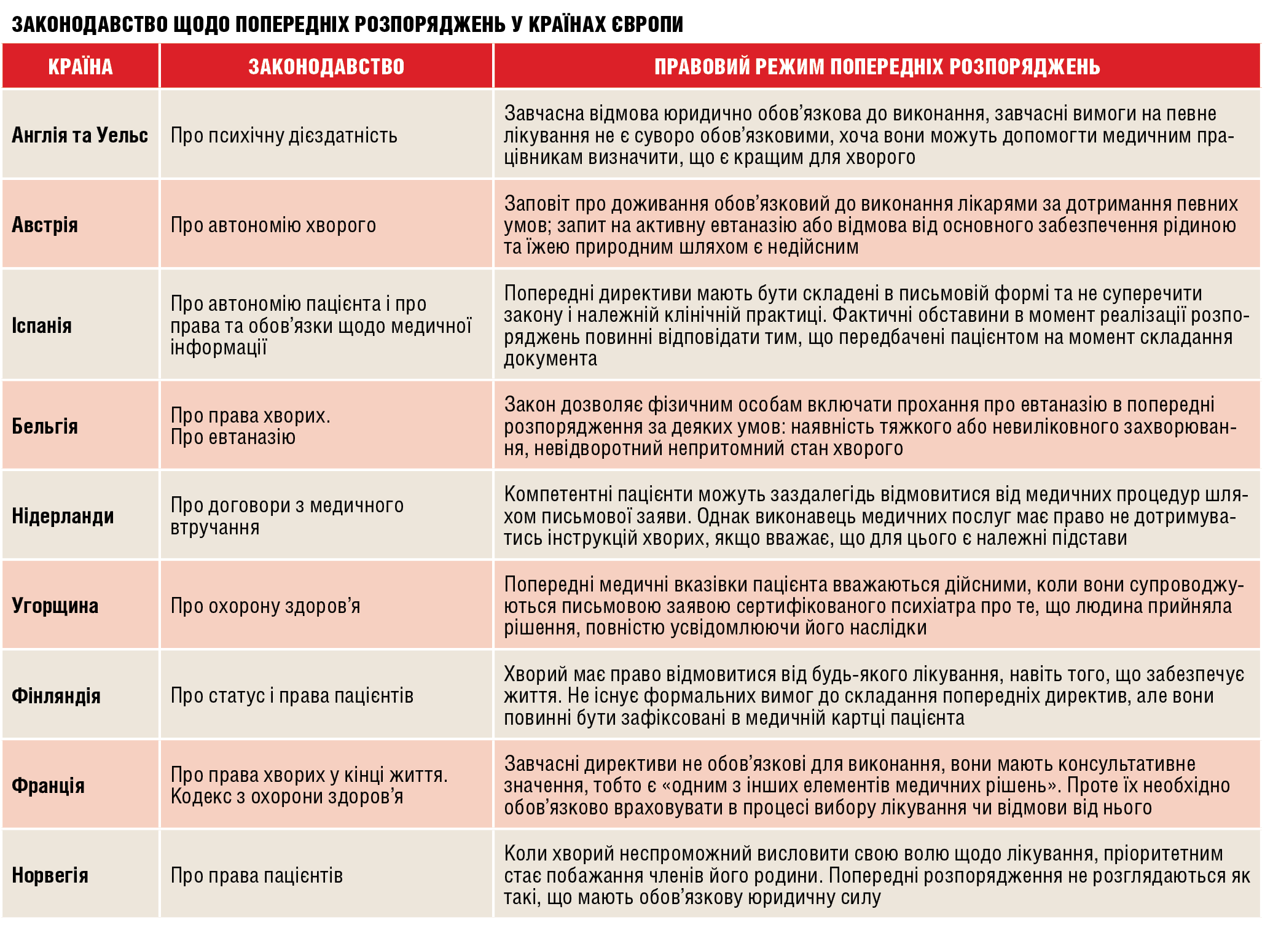
Когда мешает патернализм
Зато в Греции, Италии, Литве, Португалии, Сербии, Словакии, Турции и Украине отсутствует специальное законодательство, которое определяло бы статус предыдущих медицинских директив. Впрочем, это не значит, что существуют непреодолимые препятствия для составления человеком по собственной инициативе завещания о медицинских условиях доживания или назначения доверенного лица по вопросам здравоохранения — по аналогии с гражданско-правовыми институтами завещания, поручения и представительства. Однако в большинстве названных стран предыдущие распоряжения в медицинской практике почти не используются, поскольку в отношениях между врачом и пациентом доминирует патернализм: если больной не способен выразить свои требования, выбор лечения остается прерогативой врачей и родственников.
При отсутствии четких нормативных положений украинские врачи также вынуждены в неотложных ситуациях действовать по своему усмотрению, исходя из собственного понимания интересов бесчувственного пациента. Но беспомощное состояние больного не значит, что его воля не должна быть учтена. Если врачу, например, известно, что пациент не согласился бы на лечение с использованием фетальных материалов, трансплантации, переливания цельной крови и т. п., он не должен игнорировать его убеждений. В таких случаях можно использовать аналогии закона, как ч. 3 ст. 43 Основ законодательства Украины о здравоохранении относительно письменного подтверждения отсутствия согласия пациента, а также ст. 44, которая предусматривает обязательное наличие письменного согласия больного, а в отдельных случаях – его родителей/законных представителей — касательно применения новых методов профилактики, диагностики, лечения, реабилитации и лекарственных средств. То есть если предыдущие распоряжения пациента изложены в письменном виде, касаются четко определенных медицинских процедур, удостоверены его личной подписью и подписями свидетелей или юридически оформлены иным образом, медицинский персонал обязан это учесть.
Как решится данный вопрос в перспективе — покажет время. Однако стоит заметить, что сегодня Совет Европы активно работает над вопросом продвижения предыдущих распоряжений человека относительно возможного медицинского вмешательства. На уровне Парламентской ассамблеи состоялись слушания на эту тему, во время которых было провозглашено следующее: «Совет Европы считает важным направлением своей деятельности защиту здоровья, прав и достоинства каждого человека на всех этапах жизни, в частности это касается тяжелобольных и умирающих.
На фоне общего старения населения Ассамблея признает целесообразность продвижения личных медицинских директив как инструментов такой защиты и призывает государства способствовать самоопределению дееспособных взрослых людей путем ввода законодательства о предыдущих распоряжениях и медицинских завещаниях».











