Пристрасті на первинній ланці поступово вщухають: реформи входять у визначену колію, попередні підсумки підбито, про остаточні результати говорити зарано. Однак потяг медичної революції не зупиняється — у наступному році вона охопить усю галузь, трансформуючи інші рівні медичної допомоги. Що потрібно врахувати керівникам медичних закладів, аби успішно «вписатися» в новий розклад змін?

Проблеми реформування медичної галузі турбують не тільки медичний загал, а й керівників медичних закладів. Сьогодні на них покладено особливу відповідальність, від них вимагають і менеджерських знань та навичок, і соціального захисту працівників, і забезпечення достатнього обсягу й належної якості медичних послуг. Тому керівники закладів різних рівнів спільними зусиллями шукають відповіді на нові виклики, обмінюючися досвідом, запрошуючи до дискусій експертів у галузі управління охороною здоров’я, юристів, економістів. Деякі формати такого професійного спілкування вже стали традиційними, наприклад, Школа керівника закладу охорони здоров’я, яку щорічно організовує кафедра менеджменту охорони здоров’я Інституту післядипломної освіти НМУ ім. О. О. Богомольця. Цьогоріч основною темою заходу стало реформування спеціалізованої ланки медичної допомоги. Воно стартує з 1 січня наступного року, тож часу на підготовку залишилося не так уже й багато, а нові правила потрібно зустріти у «всеозброєнні».
Суть реформи — «гроші за пацієнтом»
Заступник Міністра охорони здоров’я України Павло Ковтонюк, який був присутній на заході, підтвердив, що новий механізм фінансування «гроші йдуть за пацієнтом» з 1 січня 2020 року пошириться на всі види медичної допомоги (первинну, амбулаторну спеціалізовану, стаціонарну спеціалізовану, екстрену, паліативну та реабілітацію), тож пацієнти зможуть вільно обирати не тільки сімейних лікарів, а й медичні заклади та постачальників медичної допомоги. До кінця 2019-го всі ланки, окрім первинної, фінансуватимуть за кошторисним механізмом: кошти держбюджету спрямовуватимуть у місцеві громади, які й розпоряджатимуться ними з метою утримання підпорядковних їм медичних закладів.
У такому застарілому механізмі заступник Міністра вбачає кілька проблем. По-перше, рішення про розподіл коштів приймають чиновники органів місцевого самоврядування. По-друге, нерідко в таких випадках виникає конфлікт інтересів. Наприклад, коли головний лікар одного закладу водночас є депутатом місцевої ради, то він лобіює її рішення на користь кращого фінансування саме своєї лікарні. По-третє, у пацієнтів де-факто немає вибору: лікуватися в комунальному закладі, який належить місцевій раді і яка його фінансує, чи в приватному, куди не можна розподілити бюджетні гроші «за пацієнтами», навіть якщо він користується великим попитом, оскільки надає послуги високої якості. Хоча платники податків не повинні стикатися з такими обмеженнями. Від подібної моделі фінансування відмовились всі країни Європи колишнього соціалістичного табору, оскільки визнали її неефективною. Тож і Україні пора повністю перейти на модель фінансування медичних послуг згідно з договорами, укладеними з НСЗУ.
Оскільки кошторисний механізм фінансування регулював бюджетний кодекс, а нову модель унормовує господарське право, керівники медичних закладів повинні мислити й діяти як справжні господарники. Зокрема, аби отримати якомога більше коштів від НСЗУ за надані медичні послуги, потрібно передусім правильно зорієнтуватися у їх виборі. Місцева влада також має проаналізувати, яких медичних послуг бракує населенню на підвідомчій території, й розвивати їх. За результатами такого аналізу слід розробляти оновлену структуру медичних закладів, аби вона відповідала реальним потребам місцевого населення і враховувала прогнози на майбутнє.
Амбулаторній ланці — додаткові можливості
Механізм оплати за медичні послуги спеціалізованої ланки відрізнятиметься від фінансування первинки (капітаційна ставка). Зокрема, закладам, які надають амбулаторні спеціалізовані послуги, НСЗУ оголошуватиме кілька видів договорів.
Перший — загальний, на базові амбулаторні послуги (їх набір у 2020 році не буде дуже специфічним). Бо для формування більшого переліку наразі немає достовірної статистики амбулаторних послуг. За словами Павла Ковтонюка, МОЗ не уявляє, що робить амбулаторний сегмент в Україні, оскільки статистично його неможливо «відщепити» від стаціонарного. Тому перейти на деталізований облік усіх амбулаторних послуг на початку 2020 року не вдасться — це необхідно зробити протягом року. Відтак і загальний контракт на базові амбулаторні послуги оплачуватиметься поки що за глобальним бюджетом.
Укладаючи договір на початку року, керівник закладу знатиме, скільки коштів надходитиме щомісяця, і так само щомісяця звітуватиме про те, скільки тих чи інших послуг вони надали. З урахуванням цих даних наступного року можна буде укласти специфічніший контракт, оскільки буде зрозуміло, хто що робить. Водночас вказаний підхід убезпечує заклад від небажаних ризиків. Також НСЗУ запропонує укласти додаткові контракти на окремі пріоритетні послуги (з огляду на структуру захворюваності населення країни). Це надасть лікувальним установам можливість заробити більше коштів й отримати простір для розвитку. До таких послуг передусім віднесено технологічну діагностику, якої наразі дуже бракує, а також прості стаціонарзамісні інтервенції. Вони переважно спрямовані на виявлення онкологічних захворювань й амбулаторне лікування певних патологій. Як запевнив Павло Ковтнюк, той, хто інвестуватиме в цей сегмент, однозначно виграє, оскільки такі послуги оплачуватимуть за значно вищими тарифами.
Оплата стаціонарної допомоги — найскладніша модель
За подібною схемою оплачуватимуть й стаціонарні послуги. Один договір (загальний) укладатиметься на базові послуги — стандартний набір за основними напрямками (терапія, хірургія, педіатрія, акушерство) та субспеціальностями (залежно від закладу). Зазвичай вказаний перелік майже однаковий у будь-якій багатопрофільній лікарні. Загальний бюджет на такі послуги визначатиметься наперед, також вводиться обов’язкове звітування протягом року. Однак незабаром кожному керівнику доведеться детальніше ознайомитися з новим способом формування послуг стаціонарного сектора за методом діагностично-споріднених груп, аби надавати точнішу звітність і відповідно укладати специфічніші договори.
Окрім того, буде виділено деякі пріоритетні стаціонарні послуги за трьома напрямками, які найбільше впливають на захворюваність та смертність населення України (інсульт, інфаркт і пологи з неонатологією). Заступник Міністра охорони здоров’я пояснив: онкологія в цьому переліку відсутня через те, що взято курс на раннє виявлення раку, тому відповідні акценти зроблено в амбулаторно-спеціалізованій діагностиці та первинній допомозі. Водночас він попередив: до надавачів пріоритетних стаціонарних послуг буде висунуто сучасні й дуже жорсткі вимоги. Наприклад, для лікування інфаркту потрібні обладнання для ангіографічних досліджень і стентування, команда кваліфікованих спеціалістів тощо. Усього необхідно приблизно 70 спеціалізованих центрів. Незабаром така кількість з’явиться, і це покриє потребу в згаданих послугах на всій території держави.
На жаль, сучасних центрів із лікування інсульту дуже мало, тож МОЗ сподівається, що вигідні тарифи на їх послуги стимулюватимуть розвиток напрямку, у тому числі й за рахунок приватних закладів згаданого профілю. Також заступник Міністра охорони здоров’я висловив впевненість у тому, що нова модель оплати стаціонарних послуг у цілому наведе лад у мережі медичних закладів, відсіявши неконкурентоспроможні. Бо навряд чи хтось захоче народжувати в пологовому будинку, де приймають кілька десятків пологів на рік. Та й «вибивати» кошти на такий заклад старими методами не вийде: у новій системі їх розподілятимуть не чиновники, а пацієнти — власним вибором. Тому потрібно завчасно визначитися з подальшою долею подібних закладів. Згідно з вимогами Конституції України наявну мережу скорочувати не можна, однак їх можна перепрофілювати. Навряд чи в невеличкому містечку в глибинці, населення якого — переважно люди похилого віку, актуально утримувати пологовий будинок. У цілому ж має бути розроблена стратегія поступової трансформації малопотужних закладів, аби населення не було позбавлене необхідних видів медичної допомоги.

Домашня робота на завтра
Водночас МОЗ попереджає: зволікання з підготовкою до нового етапу реформ шкідливе не тільки для здоров’я населення, а й для лікувальних установ. Адже вже в листопаді нинішнього року НСЗУ оголосить про укладання договорів для закладів вторинного та третинного рівнів. Досвід первинки засвідчив: ті, хто вичікував або вважав, що зміни взагалі не відбудуться, вимушені були поспіхом наздоганяти тих, хто зробив усе в спокійному режимі. Процедура укладання договорів проста. Однак їй має передувати серйозна підготовка. Павло Ковтонюк виокремив кілька напрямків, над якими керівники закладів повинні почати працювати вже зараз.
- Обов’язкова автономізація
Бюджетний заклад чи установа не зможе укласти договір із НСЗУ, тому має перетворитися на комунальне некомерційне підприємство. Заступник Міністра попередив, що відомчі заклади також будуть обов’язково автономізовані (нині вже ведеться робота в цьому напрямку), і вони також укладатимуть договори з НСЗУ. Винятків очікувати не варто, це лише питання часу, адже вимоги закону мають бути виконані. Оскільки зміна статусу закладу — процес тривалий, керівники зобов’язані пришвидшити його початок. На сайті МОЗ розміщено методичні рекомендації, як це робити правильно. - Активна комп’ютеризація
Передусім вона потрібна для налагодження повноцінної звітності перед НСЗУ. Паперового навантаження в таких масштабах ніхто не витримає. Тому не обов’язково встановлювати комп’ютери по всьому закладу (це можна зробити пізніше), достатньо забезпечити ними в кількості, необхідній для обліку медичних послуг і звітності. Також важливо, аби комп’ютери були в усіх спеціалістів, які надають амбулаторні спеціалізовані послуги. Наступний крок — обрати МІС. - Хороше оснащення
Для надання якісних послуг згідно із сучасними вимогами необхідна відповідна матеріально-технічна база. МОЗ обіцяє, що вимоги не будуть захмарними, але слід забезпечити хоча б ті, які передбачені Табелем оснащення закладу відповідного рівня. Особливо важливо звернути увагу на матеріальну базу там, де вона залишає бажати кращого. І не відкладати все на останній момент — придбання обладнання також потребує часу. А готовність «номер один» необхідно довести вже до листопада.
Ринок чи комерція?
Заступник Міністра охорони здоров’я назвав нову модель договірних відносин закладів охорони здоров’я з головним розпорядником державних коштів ринковою, але не комерційною — медики та керівники часто плутають ці поняття. Тому пояснив: ніхто не навішуватиме «цінників» на медичні послуги, ринок означає конкуренцію закладів за кошти платників податків, а не діяльність на комерційній основі. Водночас він рекомендував оцінювати позитиви нового статусу комунального некомерційного підприємства, оскільки «це не страшно, а навпаки — зручно».
Наприклад, бюджетний заклад функціонує в жорстких і тісних рамках кошторисного утримання, коли керівник зобов’язаний погоджувати кожен крок з органами управління. Комунальне ж некомерційне підприємство має набагато більше свободи. Утім, існують певні обмеження. По-перше, «медичне підприємство» не можете виводити свої прибутки — такі кошти реінвестують у діяльність закладу (зарплату персоналу, обладнання, ремонт тощо).
По-друге, таке підприємство не може збанкрутіти, оскільки влада завжди його підстрахує відповідно до вимог вітчизняного законодавства. Безумовно, переважна більшість коштів до автономізованих закладів приходитиме за договорами від НСЗУ, але статус комунального підприємства дає можливість отримувати доходи з усіх джерел, не заборонених законом (програми місцевої влади, страхові компанії, надання платних послуг пацієнтам). Відносно останніх, то Павло Ковтонюк пообіцяв, що тут заклади також отримають більше свободи. Тому дії керівника відтепер мають бути спрямовані на те, аби доходи підприємства перевищували його видатки, про які також потрібно сумлінно дбати, адже від них залежать і зарплати персоналу, і оснащення закладу, і забезпечення пацієнтів ліками та витратними матеріалами.
Як збільшити прибуток?
У заступника Міністра охорони здоров’я і тут знайшлися рецепти. Найголовніше — лікувати більше пацієнтів, які «магнітом» притягнуть більше коштів. Кількість важлива, але якість — головна. Тому заклади мають надавати ефективну медичну допомогу, а не просто якомога довше утримувати хворих на лікарняних ліжках. Від цього коштів не побільшає. Варто забезпечувати щонайбільше пріоритетних послуг, оскільки тарифи на них реально збільшать доходи закладу.
Однак бажання отримати значні прибутки не має стати самоціллю для керівника: платні послуги не повинні витісняти безоплатні, їх потрібно грамотно налаштувати. Наприклад, у деяких лікарнях обладнали зали для фізичної реабілітації і, надаючи відповідні послуги (голкотерапія, масаж тощо), наповнюють бюджет.
Ще одна важлива порада — раціонально витрачати зароблене. Для цього потрібно переглянути штатний розпис, не опалювати зайвих приміщень, налагодити аутсорсинг немедичних послуг (а можливо, й лабораторних, якщо це буде дешевше). І завжди слід пам’ятати, що бюджет комунального некомерційного підприємства залежатиме не тільки від надходжень, а й від вміння господарювати.
Кадри — золотий фонд
Ще однією особливістю комунального некомерційного підприємства є те, що в оплаті праці персоналу скасовуються тарифні сітки. Тому доведеться забути «недобру» традицію, коли керівники з метою отримання якомога більшого фінансування змушені були створювати багато ставок і за рахунок бюджету економії фонду оплати праці підвищували зарплати працівникам. Нині така практика лише обтяжуватиме бюджет.
Підвищити зарплати можна в інший спосіб, стимулюючи кращих працівників. Спершу пункти про мотивацію персоналу можна закласти в колективні договори, у перспективі — експериментувати з індивідуальними контрактами, як це роблять на інших підприємствах. Здібний керівник завжди цінує кадри, які приносять доходи.
Де шукати резерви
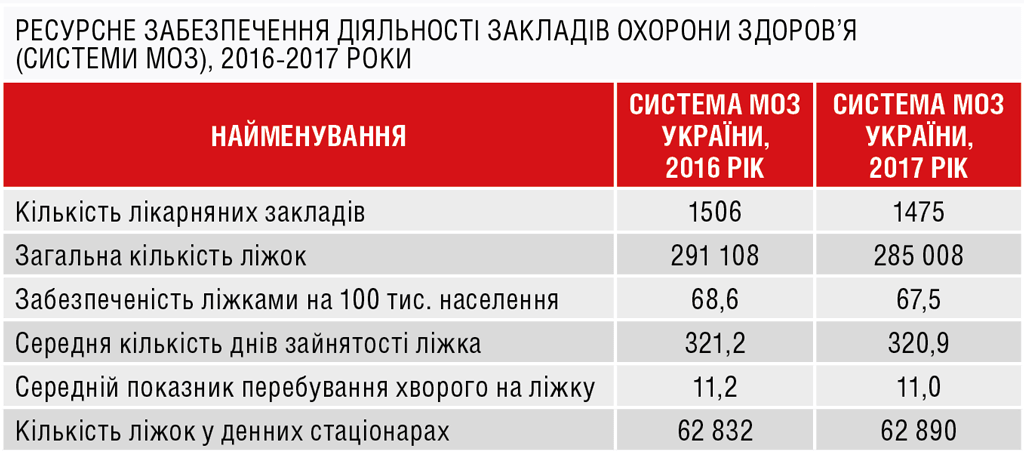
Наразі відсутня система маршрутизації пацієнтів, рівень автоматизації медичних технологій низький, а мережа стаціонарних закладів обтяжена великим ліжковим фондом. Аналіз динаміки його скорочення впродовж 1990-2017 років засвідчив, що загальна кількість лікарняних закладів в Україні за цей період зменшилася більше ніж удвічі (з 3,9 до 1,7 тис.), як і кількість лікарняних ліжок (із 700 до 309 тис. відповідно) та показник забезпеченості ними (135,5 на 10 тис. населення у 1990 році, 73,1 — у 2017-му). Хоча оптимального рівня не досягнуто й досі.
Сьогодні в лікарняній мережі залишається багато ліжок шкірно-венерологічного, гастроентерологічного профілю, чого не побачиш у світовій статистиці. До того ж зайнятість лікарняного ліжка в Україні становить майже 321 день. Та головне, що інтенсивність його роботи в Україні майже в 1,5 разу нижча, ніж у європейських державах. Так, середній показник перебування хворого на ліжку в Україні становить 10-11 днів, у країнах Європи — 4-7 днів.
На роздуми наводить й інша статистика: 95% пацієнтів вітчизняних дільничних лікарень (хоча на сьогодні їх залишилися одиниці) насправді не потребували стаціонарного лікування, тобто такі ліжка виконували здебільшого соціальні функції. А стан 30-50% пацієнтів ЦРЛ і міських лікарень не давав підстав для їх цілодобового перебування в стаціонарах. Тож у нас є резерви для підвищення ефективності госпітального сектора та раціонального використання коштів на його утримання. Керівники мають це враховувати під час розробки бізнес-планів, формування кадрової політики закладів та їх матеріально-технічної бази».
Світлана ТЕРНОВА, «ВЗ»