Якщо йти традиційним шляхом підрахунку досягнень за 100 днів роботи нової команди, то першим успішним кроком Міністра охорони здоров’я Зоряни Скалецької слід визнати налагодження плідної комунікації з медичною спільнотою. Особливо помітним цей плюс виявився на тлі глухої стіни, яка виросла між найвищим керівництвом галузі та її працівниками за кілька останніх років. Нарікання на те, що медиків не чують, а їхні інтереси ігнорують, звучали в унісон претензіям щодо реалізації самих реформ, оскільки ці процеси взаємопов’язані. Чи синхронізуються подальші зміни в системі охорони здоров’я з очікуваннями медичної громадськості?
 Наша зустріч з Міністром охорони здоров’я Зоряною Скалецькою відбулася після резонансного засідання Комітету Верховної Ради України з питань здоров’я нації, медичної допомоги та медичного страхування, на якому було погоджено кілька першочергових і важливих для трансформації системи охорони здоров’я законопроектів. Того ж дня Уряд України затвердив Програму медичних гарантій, з якої розпочнеться новий етап реформ, низку базових постанов, що забезпечать її реалізацію, а також ухвалив чотири державні стратегії у сфері громадського здоров’я з планами заходів для їх впровадження. Схоже, турборежим у прийняті рішень «включився» й для медичної галузі, оскільки розв’язувати проблеми в міру їх виникнення вже не вдасться — їхній клубок довго й безнадійно заплутувався. Про дорожню карту подальшої трансформації галузі та її виклики — наша розмова з Міністром охорони здоров’я Зоряною Скалецькою.
Наша зустріч з Міністром охорони здоров’я Зоряною Скалецькою відбулася після резонансного засідання Комітету Верховної Ради України з питань здоров’я нації, медичної допомоги та медичного страхування, на якому було погоджено кілька першочергових і важливих для трансформації системи охорони здоров’я законопроектів. Того ж дня Уряд України затвердив Програму медичних гарантій, з якої розпочнеться новий етап реформ, низку базових постанов, що забезпечать її реалізацію, а також ухвалив чотири державні стратегії у сфері громадського здоров’я з планами заходів для їх впровадження. Схоже, турборежим у прийняті рішень «включився» й для медичної галузі, оскільки розв’язувати проблеми в міру їх виникнення вже не вдасться — їхній клубок довго й безнадійно заплутувався. Про дорожню карту подальшої трансформації галузі та її виклики — наша розмова з Міністром охорони здоров’я Зоряною Скалецькою.

ВЗ Пані Зоряно, якою буде тактика дій щодо трансформації галузі — поетапно працювати над чітко визначеними пріоритетними напрямками чи зрушувати весь пласт проблем, оскільки вони міцно переплітаються?
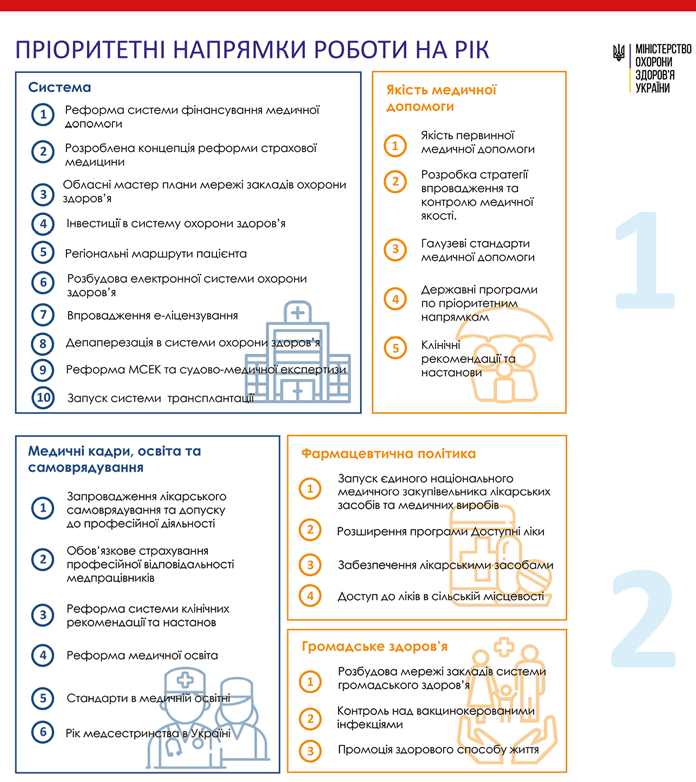
— Маємо вирішувати всі проблеми, тому паралельно працюватимемо в різних напрямках. Бо ж не можна «відірвати» у часі вдосконалення роботи служби екстреної допомоги і створення доступної мережі закладів, які надаватимуть пацієнтам спеціалізовану медичну допомогу належної якості, чи визначення маршрутів пацієнтів тощо. Тому на останньому засіданні Уряду було затверджено оновлений порядок створення госпітальних округів — мережа медичних закладів має бути спланована так, аби вони працювали максимально ефективно і забезпечили фізичний доступ пацієнтів до всіх видів допомоги в необхідно достатній проміжок часу. Тож і вимоги до налагодження такого доступу визначено в планах діяльності Уряду. Госпітальний округ формуватиметься один для всієї області, аби максимально задіяти всі ресурси на забезпечення доступності медичних послуг.
Паралельно працюватимемо над завершенням реформи екстреної медичної допомоги, яка триває з 2012 року, проте досі маємо невирішені питання щодо спеціалізації бригад, логістики роботи служби, немає належно обладнаних відділень екстреної медичної допомоги (їх створення плануємо розпочати вже в наступному році). Працюючи над маршрутизацією пацієнтів, можна чітко зрозуміти, де та яких видів лікарні потрібні, які з них у першу чергу потребують залучення інвестицій, дооснащення за різними програмами. Зокрема, закупівля ангіографів для спеціалізованих закладів з лікування інфарктів триває вже третій рік поспіль — у наступному році ми повинні нарешті завершити цей процес і задовольнити потреби на 100%. Після цього почнемо реалізовувати відповідну програму оснащення закладів, які займаються лікуванням інсультів. Тобто рухатимемося крок за кроком, виходячи з розуміння того, як формується доступність до лікарень, передусім багатопрофільних, оскільки саме вони потенційно можуть об’єднати багато спеціалізованих послуг і надавати їх на найвищому рівні для всієї території госпітального округу. Наприклад, операційні зали багатопрофільної лікарні можуть використовувати різні відділення.
Є багато інших нагальних питань, із вирішенням яких не можна зволікати. Наприклад, розвиток трансплантації, про яку стільки говорили. На сьогодні для повноцінного запуску системи потрібно прийняти 54 підзаконні акти (вони вже розробляються), забезпечити низку організаційних рішень. Так само в прискореному темпі розробляємо положення про паліативну допомогу, маємо намір затвердити його до кінця нинішнього року. Актуальним на сьогодні є розвиток напрямку реабілітації — реабілітаційних відділень не вистачає, панує хаос у розумінні того, хто має опікуватися цим питанням (МОЗ, Мінсоцполітики чи волонтерські організації). Немає навіть чіткого розуміння, що включає це поняття. Дехто вважає, що йдеться винятково про психосоціальну реабілітацію. А якщо говорити про фізичну, то існує велика потреба в ранній реабілітації пацієнтів після операцій, травм, гострих станів, коли ці заходи найефективніші. На часі — перепрофілювання закладів і забезпечення їх кваліфікованими кадрами. Бо сьогодні, наприклад, багато вишів готують фахівців, які називають себе психологами, але чи в змозі вони забезпечити допомогу щодо психічного здоров’я осіб, які потребують реабілітації?
Так само вкрай необхідні кваліфіковані фахівці в галузі громадського здоров’я, але із цим також проблеми. Побутує думка, що незабаром настане такий період, коли цю «нішу» ніким буде закрити. Ми маємо запобігти такому колапсу. З одного боку, покладаємо багато надій на просвітницьку роботу сімейних лікарів щодо профілактики (також плануємо підключати до пропаганди профілактичних заходів релігійні організації, освітні заклади тощо). Водночас, не можна звести все до бесід і роздачі листівок, потрібні фахівці, наприклад, для збору й комплексного моніторингу даних з громадського здоров’я. У цілому ж основні напрямки роботи у сфері охорони здоров’я передбачені цілями Уряду, де визначені завдання для всіх учасників процесу.
ВЗ Яку роль у трансформації галузі відведено медичним працівникам, оскільки завжди існують побоювання, що вони опиняться «зайвими»?
— На медичних працівників ми орієнтуємося передусім, вважаємо їх драйверами змін. Я переконана, що в Україні багато фахівців, на яких Міністерство може опиратися у впровадженні своєї політики. Це кваліфіковані спеціалісти, котрі виконують свою роботу на найвищому кваліфікаційному рівні. Вони залишаються в системі, рятують здоров’я і життя громадян, попри те, що галузь стільки років не реформувалася і не поверталася до них обличчям. Їм постійно радили «почекати ще трішки», обіцяли «підтягнути галузь», а насправді довели її до такого стану, коли лікарям доводиться або отримувати мізерну зарплату, або думати, як виживати.
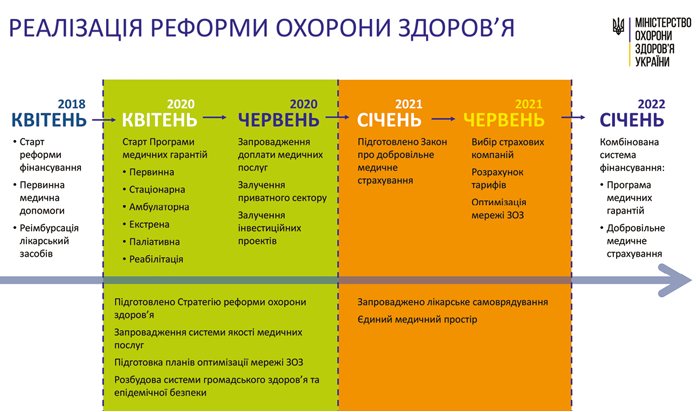
Зміни, котрі ми плануємо з 1 квітня наступного року і які ще напрацьовуватиме Уряд, передбачають щорічне збільшення обсягу коштів, що надходитимуть у систему. Наразі економічна ситуація в державі дуже складна, і ми зобов’язані використовувати наявні ресурси максимально ефективно. Втім, важливо зрозуміти, що ті медичні заклади, які надаватимуть більше послуг, матимуть більший потік пацієнтів і якісно їх лікуватимуть, отримають і більше коштів. Раніше це було неможливо: фінансування закладу не залежало від того, як багато пацієнтів отримували там допомогу. Відтепер фінансування кожного закладу залежатиме від результатів його роботи. Тому головні лікарі й власники закладів, тобто органи місцевої влади, повинні наперед подбати про те, як ці кошти залучити. Можливо, варто перепрофілювати окремі відділення стаціонарів, у тому числі й на консультативно-амбулаторні, якщо вони користуватимуться попитом у населення. Нині має місце нерівномірний розподіл закладів, котрі надають різні види допомоги, як у регіонах, так і на території держави в цілому. Десь закривали навіть травмпункти, а десь хірургічні відділення виконують дуже мало операцій. За нашими даними, у хірургічних відділеннях у половині пролікованих випадків (а в деяких закладах і в 90% випадків) хірургічної допомоги не надають! Так не має бути.
Тож зі зміною механізмів фінансування заклади отримають більше можливостей, щоправда, за умови, коли правильно зорієнтуються в медичному просторі. А подбати про те, аби медики не опинилися «зайвими», — завдання здібних управлінців. Якщо керівник закладу виявився неефективним, власник лікарні в особі місцевої влади має прийняти відповідне рішення. І не тільки щодо доцільності перебування на посаді. За бажання можна навчити керівника лікарні новому стилю управління. До речі, НСЗУ створює регіональні центри, де працюють фахівці, котрі можуть надати консультативну допомогу, спрогнозувати, які відділення лікарні матимуть достатню кількість пацієнтів, аби їх розвивати, чи навпаки — які варто перепрофілювати. Ми про це також постійно говоримо під час зустрічей в регіонах, завжди обіцяємо консультативну підтримку, готові разом думати, планувати, окреслювати чіткі завдання перед керівниками закладів. Минули часи, коли просто відбувався розподіл потоку коштів медичної субвенції, котрих не вистачить, як не плануй.
Нині від очільників закладів багато залежить. Адже окрім контрактів з НСЗУ з’явиться можливість надавати платні послуги, налагодити повноцінну взаємодію зі страховими компаніями, можливо, навіть залучити інвестиції. Власник медичного закладу повинен контролювати роботу керівника і моніторити його діяльність. Коли всі в цьому «ланцюжку» сумлінно виконуватимуть свої ролі та функції, жодних «провалів» у наданні медичної допомоги населенню та забезпеченні належних умов роботи медперсоналу не виникатиме. Якщо ж сидітимуть склавши руки і вважатимуть, що це не їхній клопіт, то будуть проблеми.
ВЗ Місцева влада часто відмахується від «формування погоди» в охороні здоров’я, стверджуючи, що готова хіба що полатати труби в лікарні, а питання кадрів, послуг, їхньої якості — справа самої системи.
— Це не зовсім так. По-перше, органи місцевого самоврядування можуть долучатися до покриття потреб населення в тих чи інших послугах через створення і фінансування місцевих програм. По-друге, як власники вони повинні думати й про кадрове забезпечення закладів, котрі обслуговують місцеве населення. Маємо гарний приклад такої турботи: в онкологічному відділенні лікарні Сєвєродонецька вкрай не вистачало лікарів. Тож місцева влада виділила 8 квартир для майбутніх працівників, після чого вакантні місця заповнилися. А коли власник не турбується про те, аби в лікарню приїхали лікарі чи залишилися там працювати, як про це може подбати Міністерство?
Децентралізація посприяла тому, що значна кількість коштів із податків залишається на місцях, повноваження місцевих органів самоврядування також розширилися, чітко розділені функції всіх рівнів влади. На найвищому рівні для закладів охорони здоров’я створюються всі умови, аби вони були максимально гнучкими у своїх рішеннях, використанні додаткових можливостей, розвитку власного потенціалу. На жаль, на місцях цим ще не завжди готові скористатися. Під час поїздок у прикордонні регіони я запитувала в керівників медичних закладів, чи включають вони у свої фінансові плани можливості обслуговування медичних туристів з інших країн, які послуги там будуть затребувані, які заклади до цього готові чи як їх підготувати. Або ж про те, яке додаткове обладнання потрібно закупити, щоб привабити мешканців сусідніх областей, які далеко живуть від обласного центру. У відповідь чула тільки те, що це дуже цікава ідея. Водночас зрозуміла, що її ніхто не розглядав. Бо за інерцією чекають інструкції згори на тему «як вижити в епоху реформування».

На нещодавній нараді у Прем’єр-міністра України ми говорили про те, аби надати кожній області консультанта, який допоміг би вивчити потенціал і можливості регіону щодо подальшого розвитку охорони здоров’я. Бо ситуація полярна: у деяких областях зуміли створити територіальні медичні об’єднання, оптимізували мережу, сконцентрувавши там основні видатки й ресурси, а подекуди об’єднання двох лікарень в один потужний заклад з новими можливостями вважають спробою знищити мережу. Така полярність виникає через небажання розбиратися в реальному стані речей і скористатися шансом змінити щось на краще. Уже майже 28 років поспіль страх перед новим і невідомим змушує залишати все в «мертвій точці» і стримує рух уперед. Так не має бути.
ВЗ Останнім часом реформи обіцяли «включати» як тумблер, аби систему перемкнуло раз і назавжди. Ви ж заявили, що наступний рік буде перехідним етапом у трансформації галузі.
— Це дійсно так. Коли пацієнт звертається до лікаря, і той обіцяє йому одужання, то, зрозуміло, воно не настане завтра, як би цього не хотілося обом. Що тяжчий стан, то триваліший курс лікування, складніший процес підбору ліків, іноді необхідно коригувати тактику. Такий самий підхід і до реформ: після тривалої відсутності системних рішень у галузі, ми не можемо говорити, що завтра станеться диво і все буде добре. Це обман. Давайте проаналізуємо первинку — обіцяні високі зарплати отримують не всі. Десь сімейним лікарям платять так, як і говорили по телевізору. Можливо, там уже було все необхідне для забезпечення належних умов роботи, місцева влада взяла на себе дофінансування закладів, тож треба було лише прийняти відповідне управлінське рішення. Але подекуди сімейні лікарі та медсестри отримують лише на кілька тисяч більше, і на їхні претензії лунає одна відповідь: «То ви ще й не задоволені?» При цьому на території закладів укладають асфальт, ремонтують приміщення. Хто має оцінювати обґрунтованість таких рішень з боку керівника закладу? Власник, який рано чи пізно зрозуміє, що лікарі звільняються з роботи? Населення, котре залишиться без первинної медичної допомоги? Тобто, з одного боку, на первинну ланку дійсно прийшло значно більше коштів порівняно із субвенцією, але це не забезпечило тотального успіху. Умови для покращення створено, проте багато чого залежить від інших рішень. Тому ми хочемо більшої прозорості у їх прийнятті, для цього працюємо з губернаторами, аби вони постійно контролювали й аналізували ці процеси.
Наступний етап — реформування вторинної ланки, на якому також з’явиться можливість підвищити зарплати працівникам. Але чи реалізують її головні лікарі? Чи на отримані кошти встановлюватимуть вікна? А якщо гроші після цього залишаться, чи розроблятимуть мотиваційну сітку оплати праці? На цьому виклики перехідного періоду не вичерпуються. Наприклад, з 1 квітня наступного року заклади охорони здоров’я мають більш пильно опікуватися контролем внутрішньолікарняних інфекцій. Завдяки цьому пацієнти набагато швидше одужують, скорочуючи терміни перебування на лікарняному ліжку, що є економічно вигідним як для лікарні, так і для хворих. Такий самий результат дає й висока кваліфікація персоналу. Більше пацієнтів — більше оплачених за контрактом послуг.

Не варто скидати з рахунку й привабливість умов перебування пацієнтів у стінах закладу. Там, де подбають про це, однозначно виграють. Тобто конкуренція в боротьбі за пацієнта також справа не одного дня. Десь створюватимуть умови для максимального забезпечення лікарень оснащенням і кадрами, розроблятимуть програми підтримки закладів, а десь місцева влада вирішить, що замість цього краще організувати регулярні маршрутні рейси до сусідньої лікарні з безкоштовним проїздом для громадян. Я навела приклади локальних проблем, але синхронізація напрямків трансформації галузі має відбуватися й на загальнодержавному рівні.
ВЗ Існує побоювання, що децентралізація, яка поки що викликає певну розгубленість на місцях, з часом зруйнує вертикаль управління галуззю і МОЗ втратить свої важелі впливу на неї.
— А Міністерство й нині не має ніякої вертикалі управління. Давно минув період, коли такий інструмент діяв за кожною спеціальністю (наприклад, через інститут головних спеціалістів, існування профільних закладів різних рівнів тощо). Нині медичні заклади автономні, їхні керівники можуть мати власне уявлення про місце в загальній мережі. Регіони також почали розробляти свої проекти фінансування і спеціалізації закладів.
Наприклад, Львівщина забезпечує онкологічною допомогою кілька сусідніх областей — відповідно в концентрації обладнання й фахівців також відбулися певні зміщення. Подібних процесів уже досить багато. Тому управлінську вертикаль змінює горизонтальне управління. І тут важливі кілька ключових моментів. По-перше, ми підемо шляхом розробки прототипів колишніх державних програм — стратегій на 5-7 років з подолання тих чи інших хвороб чи розвитку різних напрямків (наприклад, захист материнства і дитинства, репродуктивного здоров’я тощо). До стратегії буде розроблено план заходів, вона передбачатиме координацію дій, взаємодію різних органів та інституцій, шляхи фінансування тощо.
На засіданні Уряду було прийнято рішення про затвердження кількох державних стратегій: щодо забезпечення біологічної безпеки та біологічного захисту за принципом «Єдине здоров’я» (на період до 2025 року); розвитку імунопрофілактики на період до 2022 року; протидії ВІЛ-інфекції/СНІДу, туберкульозу та вірусним гепатитам (до 2030 року) та розвитку системи протитуберкульозної медичної допомоги населенню. Ми розуміємо, що повинні бути відповідні стратегії за всіма базовими напрямками. Наразі створено робочі групи, які в наступному році розроблятимуть 8 таких стратегічних документів. Їх положення та вимоги — це керівництво до дії для всіх органів влади та закладів охорони здоров’я, яке водночас допоможе зрозуміти вектор розвитку за кожним напрямком.

Наступний крок до зміни вектору управління — посилення лікарського самоврядування та ролі профільних асоціацій. Це та опора, на яку ми маємо спиратися. Неодмінно з’явиться й такий інструмент, як контроль якості медичної допомоги. Тобто МОЗ лише координуватиме певні правила гри, «працюватимуть» стратегії, стандарти якості й професійне самоврядування, це й стримуватиме згадувані ризики децентралізації. Іншого способу на сьогодні не існує. На перехідному етапі це буде непростий процес, особливо для тих, хто звик до прийняття готових рішень «згори вниз», адже горизонтальність управління передбачає більшу відповідальність кожного фахівця, керівника, управлінця. Але я впевнена: багато з них готові брати на себе таку відповідальність. Та й суспільство цього очікує. Бо вертикаль провокує шукати крайнього, аби з нього спитати, але насправді його не вдається знайти. Якщо ж ми управлятимемо галуззю «по горизонталі», у разі прийняття тієї чи іншої стратегії, об’єднання зусиль фахівців і контролю якості зможемо вже через 5 років отримати зовсім іншу картину динаміки рівнів захворюваності населення.
ВЗ Чи налаштоване МОЗ поділитися своїми повноваженнями з лікарським самоврядуванням і чи готове воно до нової місії?
— Так, держава цілком готова передати частину функцій. Про налаштованість перейняти їх на себе заявляє багато профільних асоціацій, але я хочу, аби вони не змагалися між собою в тому, хто більше готовий до такої ролі і гідний «очолити рух», а усвідомлювали професійну єдність. Усі лікарі в Україні повинні бути шанованими в суспільстві й однаково позиціонувати себе перед ним. Внутрішні питання окремих спеціальностей, розподілу сфери їхнього впливу на ті чи інші аспекти можна узгоджувати. Але для мене найважливіше, щоб асоціації відчували себе єдиною, сильною медичною спільнотою, яка стоїть пліч-о-пліч, а не змагається між собою. Змагальність може бути лише в запровадженні новацій, наукових пошуках, досягненнях, а в професії потрібно об’єднуватися за певні цінності, а не проти когось. Тому що і комунікація з пацієнтами, і дотримання стандартів, і виконання рішень, які приймаються владою в галузі охорони здоров’я, лягають на плечі медичних працівників. Ми віримо в те, що вони впораються зі своєю місією, й водночас готові до конструктивної співпраці та відвертої розмови. Також очікуємо на ділові пропозиції щодо того, як разом рухатися вперед. Нарікання на те, що знову щось не так, хтось не готовий до змін і ще треба подумати над тим, як бути завтра, уже не допоможуть. Ми надто довго «думали» і запустили ситуацію настільки, що треба негайно братися до роботи. Кому як не лікарям знати, що зволікання з лікуванням може призвести до катастрофи, навіть коли воно переслідувало благородну мету — ще раз обдумати тактику дій.
ВЗ Чи не найбільшою загрозою для галузі вважають ситуацію з кадрами. Яку політику провадитиме МОЗ для вирішення цієї проблеми?
— Наразі ми обговорюємо це питання з представниками ВООЗ та іншими міжнародними організаціями. Я готова залучити скільки завгодно експертів для формування стратегії кадрової політики на 15 років вперед. Маємо підтвердження згоди на таку співпрацю. Але вже працюємо над деякими питаннями самостійно. Зокрема, наступний рік оголошено роком медсестринства в Україні. Працюватимемо над цим напрямком комплексно. Зокрема, переглядатимемо ліцензійні обсяги підготовки медсестер у різних навчальних закладах.

Наприклад, у Житомирському медичному інституті ліцензійний обсяг передбачає підготовку 950 медсестер, але з року в рік його виконують менше ніж на третину. В усьому світі в таких випадках невикористані місця передають іншим закладам, де ці обсяги можуть заповнити. Інакше у нас виникає ілюзія, що ми начебто маємо підготувати певну кількість фахівців, розраховуємо на них, а реально не отримуємо. Тому вже з наступного року проведемо аудит і зробимо відповідні висновки — або на місцях «включають» стимули, проводять активну інформаційну кампанію на залучення абітурієнтів, або віддають «вільні місця» іншим. Також ми говоримо з керівниками інших медичних вишів про підготовку медсестер. Адже для цього в них є вся необхідна база, а викладацький склад можна доукомплектувати. Особливих витрат для такого «розширення» не потрібно, а точки набору медсестер ми набагато збільшили б.

Узагалі потрібно врахувати, що обсяги ліцензійного замовлення (не тільки на підготовку медсестер) традиційно прораховані лише відповідно до потреб комунальних і державних закладів охорони здоров’я. А ще ж є приватні клініки, куди охоче йдуть працювати лікарі й медсестри, чимало медиків виїжджають за кордон, і це також не враховують у нормуванні кількості фахівців, яких планується підготувати.
ВЗ Водночас навчати лікарів почали багато немедичних вишів. Претензій до якості такої підготовки не виникає?
— Є питання щодо рівня забезпечення клінічної складової навчання в подібних закладах. Наприклад, у Київському національному університеті імені Тараса Шевченка стверджують, що вже уклали відповідні угоди з клініками. Нині ми напрацьовуємо низку положень, спрямованих на реформу медичної освіти, де буде враховано багато аспектів. Одне з ключових — положення про університетську клініку (у значно ширшому розумінні, ніж клініка при університеті). Передусім вона має забезпечувати освітньо-науковий компонент на території клінічної бази. Можливо, такий заклад варто назвати не університетською, а дослідницькою клінікою, адже її зможе розгорнути будь-яка лікарня, котра облаштує навчальні симуляційні класи, матиме відповідні кадри й потенціал.
Університетська клініка — це не набір кафедр, а можливість навчати студентів на практиці, вести певні наукові розробки тощо. Тобто маємо йти не від назви, а від функціоналу, який може бути виконаний на базі закладу.

Звичайно, постане питання фінансування таких клінік, і над ним потрібно працювати вже зараз — стимулюють гарні приклади ініціативи на місцях. Наприклад, перинатальний центр у Житомирі зацікавлений навчати колег з усієї області, аби потім не виникало ускладнених патологій вагітності тощо. Там уже обладнали симуляційні кабінети, забезпечили кадровий потенціал, запрошують на тренінги лікарів з інших закладів. З часом у центру з’явиться можливість розвивати освітню-наукову складову діяльності та шанс трансформуватися в університетську клініку. Дуже багато закладів де-факто також стали на цей шлях. Тож, можливо, в університетів незабаром не виникатиме питання, із якими клініками співпрацювати.
ВЗ Чи буде переглянуто політику держзамовлення за кількістю фахівців в цілому чи за окремими напрямками підготовки?
— Необхідність у таких змінах можна буде зрозуміти під час напрацювання й реалізації згаданих стратегій. Як можна спрогнозувати потреби в кадрах, наприклад, онкологічного профілю на 15 років уперед, якщо не зрозуміло, які завдання належить виконати, які функції на них буде покладено, який потік пацієнтів на якому рівні очікується. Можливо, завдяки впровадженню ефективних програм скринінгу їх кількість взагалі значно зменшиться. Тому без ретельного вивчення ситуації та прогнозування, «перекидати» бюджет наосліп недоцільно. Нині всі вже готуються до вступної кампанії наступного року, тож втручатися в цей процес не варто. До того ж маємо обговорити це питання з лікарським самоврядуванням.
На черзі — нагальніші питання, наприклад, затвердження освітніх стандартів. Обсяги державного замовлення також важливі, але їх визначення стане наступним кроком після прийняття стратегічних рішень. У нас на все — обмаль часу, тож треба діяти швидко і водночас крок за кроком.
ВЗ У Міністерстві створено Офіс реформ. Чим він займатиметься?
— Офіс реформ об’єднує експертів, які мають значний досвід напрацювань у певних напрямках, наприклад, зі збору даних у регіоні, аналізу ситуації із закладами чи кадровим потенціалом. Більшість із них брали участь у різних проектах підтримки реформ. Під час напрацювання рішень звертаємося до них за експертною порадою, аби врахувати всі важливі нюанси, отримати поглиблений аналіз ситуації, і якщо це потрібно, внести корективи в остаточний варіант управлінського рішення. Тобто налагоджуємо зворотний зв’язок з експертним середовищем.
Водночас не обмежуємося консультаціями з вузьким колом експертів — зустрічаємося з управлінцями різних рівнів: представниками обласних департаментів охорони здоров’я, керівниками закладів в регіонах, студентами, делегатами від профільних асоціацій, профспілковими лідерами, представниками пацієнтських організацій. Бо втілювати прийняті рішення доведеться спільними зусиллями. Лише в такому разі можемо розраховувати на успіх.
Світлана ТЕРНОВА, «ВЗ»