«Дороговказ» є — руху немає. Такою була ситуація з трансплантацією в Україні після прийняття у 2018 році Закону «Про застосування трансплантації анатомічних матеріалів людині», анонсованого як прорив у розвитку галузі. Насправді все вийшло з точністю до навпаки: трансплантацію в Україні було заблоковано. Тому кожен крок виходу із цієї ситуації можна вважати досягненням, а системні дії — справжньою перемогою. На жаль, Україна втратила пальму першості в галузі трансплантації. Чи можна сподіватися на те, що колись зможемо пишатися не тільки славним минулим?

Наприкінці грудня 2019 року було прийнято Закон України «Про внесення змін до деяких законодавчих актів України, що регулюють питання трансплантації анатомічних матеріалів людині», котрий усунув бюрократичні перепони, які перешкоджали проведенню трансплантації, і нарешті встановив чіткі правила для неї. Частину положень попереднього Закону, котрі взагалі не потребують регламентації на такому високому рівні, винесено за його межі — відтепер ці питання регулюватимуться підзаконними нормативно-правовими актами, що також полегшує шлях до розвитку системи. Загалом новим Законом передбачається внесення змін до майже двох десятків пунктів положень Закону України «Про трансплантацію органів та інших анатомічних матеріалів людині», а також уточнення норм інших законів, Кримінального кодексу України та Кодексу України про адміністративні правопорушення.
 Головні зміни, запропоновані новим Законом: відтермінування кінцевої дати створення та запуску державних інформаційних систем трансплантації до 1 січня 2021 року та забезпечення їхньої належної роботи, «зелене світло» проведенню неродинних трансплантацій кісткового мозку, відмова від створення нового органу центральної влади, який став би ще одним «міністерством трансплантації» і потягнув би на себе ковдру вартістю в десятки мільйонів гривень, украй необхідних для порятунку пацієнтів.
Головні зміни, запропоновані новим Законом: відтермінування кінцевої дати створення та запуску державних інформаційних систем трансплантації до 1 січня 2021 року та забезпечення їхньої належної роботи, «зелене світло» проведенню неродинних трансплантацій кісткового мозку, відмова від створення нового органу центральної влади, який став би ще одним «міністерством трансплантації» і потягнув би на себе ковдру вартістю в десятки мільйонів гривень, украй необхідних для порятунку пацієнтів.
Утім, система не залишиться без «вершника» — контроль за дотриманням правил і вимог у цій сфері здійснюватиме Центр трансплант-координації при МОЗ України, до складу якого ввійдуть кілька департаментів з різних напрямків (органної трансплантації, трансплантації гемопоетичних стовбурових клітин, біоімплантатів), а також штат «мобільних» трансплант-координаторів для забезпечення присутності таких фахівців у будь-якій точці держави.
На Центр покладено й функцію адміністрування Єдиної державної інформаційної системи трансплантації (ЄДІСТ). Також передбачено поділ інформаційної системи на дві складові: трансплантації органів та тканин і трансплантації кісткового мозку, оскільки вони працюють за різними алгоритмами.
Попереду ще багато роботи, але вже на старті почали «спалахувати зірки»: заклади, які готові були проводити трансплантацію, але не робили цього через штучні перешкоди, одразу довели, що в Україні трансплантація не є дивом, навіть на рівні районної лікарні. А от що насправді дивує, то це ставлення до проблеми з боку держави, яка донедавна не спромоглася підтримати галузь трансплантації ані фінансово, ані організаційно, та й створити повноцінну систему також. Хоча при цьому держава витрачала мільйони гривень на лікування таких хворих у закордонних клініках, не покриваючи реальних потреб у ньому.
Трансплантація — це метод лікування, який може бути доступним у будь-якому хірургічному стаціонарі
Трансплантація — болюча тема не тільки для пацієнтів, донорів та їхніх родичів, а й для лікарів. Адже це особлива зона відповідальності у прийнятті медичних рішень і перед законом та пильної уваги суспільства до морально-етичних аспектів. Про те, наскільки нова система враховуватиме комплексне вирішення цих питань, — наша розмова із заступником Міністра охорони здоров’я України Дмитром Ковалем.
ВЗ Однією з причин призупинення трансплантації після прийняття Закону 2018 року лікарі називали те, що його вимоги стали дамокловим мечем для трансплантологів: виконати неможливо, а не виконати означало стати злочинцем.
 Дмитро КОВАЛЬ, заступник Міністра охорони здоров’я України
Дмитро КОВАЛЬ, заступник Міністра охорони здоров’я УкраїниУ новій редакції згаданої статті чітко вказано, що до кримінальної відповідальності лікаря може бути притягнуто лише в разі умисного порушення порядку трансплантації, яке завдало шкоди потерпілому. Тобто кілька уточнень докорінно змінюють трактування норми Закону, при цьому захищаючи лікаря і не порушуючи прав пацієнтів. Це дуже важливо!
У цілому ж, кажучи про зміни для лікарів у новій системі, варто зазначити нові можливості, наприклад, залучення консиліуму до діагностики смерті мозку, запрошення виїзної бригади для проведення цієї процедури (у разі відсутності необхідного обладнання чи спеціалістів), залучення до процесу судмедекспертів. Усе це не тільки розширює можливості трансплантації, а й надійніше захищає лікарів та пацієнтів.
Ще одна важлива складова нового Закону — він усуває бюрократичні перепони, коли процес залежить від рішень, прийнятих окремими управлінцями чи структурами. Наразі він регулюватиметься винятково дотриманням чітких і водночас прозорих критеріїв.

Закон вимагає розробити правила та порядки здійснення певних дій, які будуть зрозумілими і лікарям, і пацієнтам, і правоохоронним органам. Нині Міністерство працює над відповідними положеннями — за участі фахівців з практичним досвідом роботи у цій сфері, у тому числі й у трансплантаційних службах за кордоном, аби врахувати світовий досвід. Крім того, наприкінці минулого року, коли після розблокування в Україні почали проводити трансплантації, ми мали змогу напрацювати практичну складову відповідних критеріїв та порядків, які мають бути викладені й затверджені нормативно-правовими актами. Адже йдеться не лише про те, щоб такі операції стали можливими (їх проводили в Україні й до 2018 року, хоча і в украй недостатній кількості). Нам потрібно створити саме систему трансплантації, коли завдяки згаданим порядкам і правилам буде налагоджено чітку взаємодію між фахівцями різних закладів і навіть різних структур: і кожен знатиме, що, коли, у який спосіб і в якій послідовності він має робити.
ВЗ Таких документів взагалі не існувало чи вони застаріли?
— У попередній редакції Закону було виписано багато вимог, не властивих для нього. Наприклад, окрім переліку реєстрів ЄДІСТ там йдеться ще й про вміст кожного реєстру. Можу пояснити, чому це відбувалося, оскільки входив до робочої групи профільного Комітету Верховної Ради минулого скликання, який і працював над створенням згаданої редакції Закону. Оскільки комунікація між Комітетом і Міністерством була, м’яко кажучи, не найкращою, ухвалили рішення по максимуму прописати все в Законі. Та цього все одно виявилося недостатньо, аби система трансплантації повноцінно запрацювала. МОЗ мало розробити низку підзаконних актів, але ці документи вчасно не з’явилися, тож і система трансплантації загальмувала.
Нині Міністерство активно їх напрацьовує: затверджено план-графік роботи в цьому напрямку, адже йдеться про 54 нормативно-правові акти. Це і розпорядження та положення Кабміну, і низка наказів МОЗ, серед яких є й такі, що потребують юстування.
Також необхідно внести зміни до деяких інших наказів, що перешкоджають розвитку системи. Наведу лише один приклад. Досі існував наказ МОЗ України, який не дозволяв лікарям-урологам, котрі оперують на нирках, ставати трансплантологами. Ми підготували зміни до наказу, аби усунути це непорозуміння. Крім цього, ми вже домовилися з керівниками академій післядипломної освіти в Києві та Запоріжжі щодо організації додаткових курсів для підготовки лікарів-трансплантологів. Вони не дуже тривалі (5 місяців) і розраховані на невелику кількість слухачів. У січні вже розпочато навчання. Але зважаючи на підвищену зацікавленість у ньому лікарів з різних областей, виникла потреба в додаткових курсах, котрі швидше за все розпочнуться у червні, якщо все буде добре в цьому напрямку.
ВЗ Чи свідчить така зацікавленість лікарів про те, що до системи трансплантації долучатимуться нові й непоодинокі заклади?
— Зміни до Закону дають таку можливість будь-якій клініці, котра має ліцензію на трансплантацію, незалежно від рівня та форми власності. Якщо заклад забезпечить відповідний Табель матеріально-технічного оснащення, залучить фахівців необхідної кваліфікації, дотримуватиметься всіх вимог і критеріїв, він отримає таку ліцензію. Відповідно ліцензійний відділ МОЗ повідомить Центр трансплант-координації про те, що в Україні з’явився ще один заклад з надання медичної допомоги методом трансплантації. Лікувальний заклад має зважити свої можливості: будуть це пересадки нирки, печінки, серця чи, можливо, комплексна трансплантація. Нині працюємо над тим, аби в Україні проводилася трансплантація комплексу «серце-легені». Такі можливості є.
До того ж наше завдання — зупинити надлишкові витрати на трансплантації за кордоном. Така медична допомога має стати доступною в Україні. Адже «вдома» ми можемо за ті самі кошти пролікувати у 3-5 разів більше пацієнтів.
До речі, нам вдалося домовитися з білоруськими колегами (черга на трансплантацію нирки там — на чотири роки вперед, адже кожна держава намагається передусім допомогти своїм громадянам) про повернення коштів, уже перерахованих за лікування наших пацієнтів, якщо їм зможуть зробити необхідну операцію в Україні.
ВЗ Скільки коштів виділено на потреби трансплантації в нинішньому році?
— Як і в минулому, — 112 млн грн. Коштів, виділених на 2019 рік, не було втрачено — більша їх частина пішла на попередню оплату послуг з трансплантації, які у 2020 році надаватимуть учасники пілотного проєкту, котрі подали відповідні заявки. Нам вдалося це зробити наприкінці минулого року, хоча декому такі темпи здавалися неймовірними.
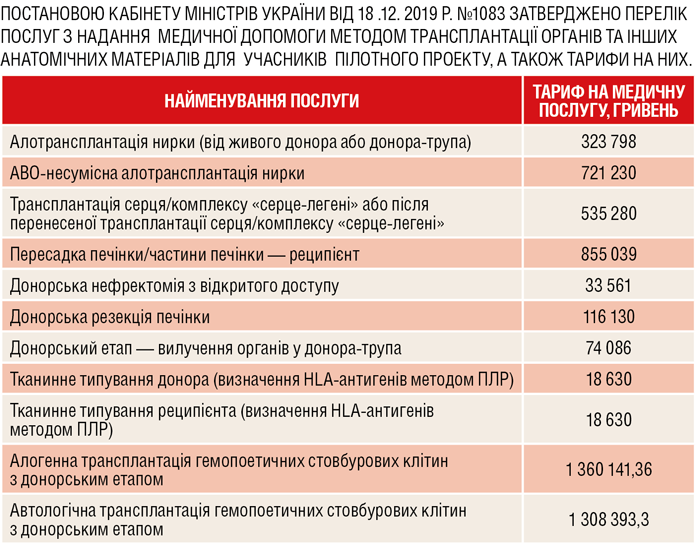
Водночас ми встигли розрахувати (за участі практикуючих фахівців) і затвердити в Кабміні тарифи на згадані послуги. Дію пілотної програми з трансплантації подовжено, але ми розширили перелік її учасників. До нього ввійшли всі медичні заклади України, які на сьогодні спроможні виконати трансплантацію (усього їх 12).

Раніше для пілоту було визначено лише кілька клінік, і логіка такого обмеженого вибору мені незрозуміла. Наразі до пілотного проєкту з трансплантації залучена навіть районна лікарня (у Ковелі). Щоправда, вона єдина в Україні серед закладів цього рівня має відповідну ліцензію, але сподіваємося, що «процес пішов». Бо всього в Україні ліцензію на трансплантацію видано 25 клінікам. Ми комунікуємо з ними, цікавимося, чому вони не потрапили до пілоту. Якщо в них є бажання і можливості проводити трансплантацію, вони мають продемонструвати це Міністерству. Відтак зможуть стати учасниками пілотного проєкту і отримуватимуть кошти за надані послуги. У цьому немає проблеми. Законом така можливість чітко обумовлена.
ВЗ Чи вистачить для розширення пілоту фахівців?
 — Якщо ви запитуєте про трансплантологів, то для старту їх достатньо (усі учасники пілоту мають необхідну кількість таких фахівців). Щодо «резерву» для амбітних перспектив, його не вистачить. Для того й організували курси в закладах післядипломної освіти. А виділених на рік коштів достатньо для лікування понад 100 пацієнтів, і освоювати їх можна вже сьогодні. Якщо кошти, передбачені на 2020 рік закінчаться, і при цьому ми побудуємо систему трансплантації, МОЗ може ініціювати питання про перерозподіл коштів, виділених на лікування пацієнтів за кордоном, щоб повністю покрити витрати на операції з трансплантації, які відбуваються в Україні. Але для того аби говорити про активне розгортання системи трансплантації, необхідно налагодити ще одну складову — впровадити в рутинну практику діагностику смерті мозку. Хоча це важливо не лише для сфери трансплантації. Якщо абстрагуватися від морально-етичних аспектів цієї проблеми, можна розглянути її з точки зору економічної доцільності. Забезпечення умов для діагностики смерті мозку стимулюватиме зміна механізму фінансування закладів з 1 квітня (за надання медичної послуги). Керівники вже почали це усвідомлювати.
— Якщо ви запитуєте про трансплантологів, то для старту їх достатньо (усі учасники пілоту мають необхідну кількість таких фахівців). Щодо «резерву» для амбітних перспектив, його не вистачить. Для того й організували курси в закладах післядипломної освіти. А виділених на рік коштів достатньо для лікування понад 100 пацієнтів, і освоювати їх можна вже сьогодні. Якщо кошти, передбачені на 2020 рік закінчаться, і при цьому ми побудуємо систему трансплантації, МОЗ може ініціювати питання про перерозподіл коштів, виділених на лікування пацієнтів за кордоном, щоб повністю покрити витрати на операції з трансплантації, які відбуваються в Україні. Але для того аби говорити про активне розгортання системи трансплантації, необхідно налагодити ще одну складову — впровадити в рутинну практику діагностику смерті мозку. Хоча це важливо не лише для сфери трансплантації. Якщо абстрагуватися від морально-етичних аспектів цієї проблеми, можна розглянути її з точки зору економічної доцільності. Забезпечення умов для діагностики смерті мозку стимулюватиме зміна механізму фінансування закладів з 1 квітня (за надання медичної послуги). Керівники вже почали це усвідомлювати.
Це досить чутлива тема, не кожен наважується говорити про неї вголос, але у фаховому середовищі таке обговорення потрібне. Адже смерть мозку, підтверджена діагностично, призводить до незворотних змін в організмі пацієнта. Людина практично мертва, і допомогти їй неможливо. Але її далі лікують, хоча всі розуміють, що повернення до життя чи поліпшення стану вже неможливе. При цьому доба реанімаційних заходів обходиться в середньому у майже 8 тис. грн. Якщо це тимчасове перебування пацієнта в тяжкому стані, такі витрати закладено в тарифи за послугу, яку йому надано. Коли ж йдеться про пацієнта із встановленим діагнозом «смерть мозку», ніхто не знає, скільки триватиме таке «лікування», і жодні тарифи його не передбачають, оскільки з медичної точки зору вводити дороговартісні препарати практично мертвій людині недоцільно. Хоча ще раз наголошую — це дуже важка тема для обговорення. Бо після діагностики смерті мозку можливі три варіанти розвитку подій. Перший — пацієнт може стати донором і теоретично врятувати 8 життів (наразі в Україні можемо говорити про п’ятьох потенційних врятованих). Другий — пацієнта відключають від обладнання для життєзабезпечення. І третій варіант — родичі за власний кошт оплачуватимуть дороговартісні препарати і підтримку життєзабезпечення такого пацієнта та догляд за ним. Ми вже обговорювали цю проблему на засіданні робочої групи з розвитку системи трансплантації, надалі комунікуватимемо з фахівцями центрів трансплантації, лікарями в регіонах, а потім виходитимемо на ширший загал.
ВЗ Перше, що скажуть лікарі в регіонах, — у них немає навіть обладнання для діагностики смерті мозку.
— Міністерству відомо про це. Таким обладнанням заклади має забезпечити їх власник — місцева влада. Кошти, необхідні для цього, є цілком підйомними. До того ж, якщо заклади захочуть отримувати оплату за послуги, без такого обладнання їм усе одно не обійтися. А в разі запровадження страхової моделі й поготів. Бо, наприклад, у США страхові компанії оплачують лікування пацієнта лише до моменту діагностики в нього смерті мозку. Далі, якщо він є донором, усе фінансує центр трансплант-координації (витрати на себе беруть клініка і страхова компанія з боку реципієнта).
НСЗУ внесе вимогу щодо наявності такого обладнання в умови закупівель медичних послуг уже у 2021 році. Поки що в медичних закладів є час на підготовку до виконання зазначених договірних умов.
І знову ж таки змінами до Закону надано можливість розділити оплату за послугу з трансплантації на кілька окремих етапів: донорський (включно з кондиціюванням), лабораторний супровід, транспортування, власне трансплантація. Аби кошти отримав саме той заклад, що виконав роботу на певному етапі. Лікарні, у яких може відбуватися забір органів, відтепер не зобов’язані отримувати ліцензію на трансплантацію. Для цього достатньо звичайної ліцензії на медичну практику з відповідним переліком лікарських спеціальностей. Це своєрідний стимул, оскільки забір органів може бути викплант-координатора. Затверджені нині Кабміном тарифи стосуються винятково останнього етапу трансплантації, однак покривають усі витрати (у тому числі на ліки та медичні вироби). У тариф закладено й додаткові кошти для тканинного типування донора.
ВЗ Наскільки забезпечено можливості для проведення такої процедури на сучасному рівні?
— Робимо все можливе для того, аби в Україні було впроваджено сучасну методологію проведення типувань, зокрема за допомогою cross-match-тесту. Бо та, що маємо на сьогодні (серологічний метод), дещо застаріла. Більше того, нам принципово, аби в усій системі по всій країні працювали за єдиною, уніфікованою методологією, і можна було б без перешкод підбирати донора та реципієнта з різних регіонів. Тому наразі працюємо над цим.

Підготували запит на всі обласні департаменти, а також до приватних структур, окреслили чіткі критерії, аби з’ясувати, чи можна забезпечити такий лабораторний супровід, за які кошти та в який термін.
ВЗ У нас так довго говорили про ЄДІСТ, що суспільство вважає електронний реєстр мало не головним рушієм трансплантації…
— ЄДІСТ точно не є основною рушійною силою розвитку трансплантації. Більше того, я не вважаю, що він такий уже й необхідний — розпочинати побудову системи можна було й без нього. Але він існує, тобто розробник виконав умови технічного завдання щодо створення ЄДІСТ, однак результату немає: підбору пар «донор-реципієнт» не відбувається через відсутність належного супроводу системи, яка «не знає», що їй потрібно робити і в який спосіб.
Коли в МОЗ прийшла наша команда, ми зіткнулися з тим, що в Міністерстві немає технічного фахівця, який міг би оцінити дієздатність цієї системи. А вона складна, це не просто перелік якихось даних, як дехто, можливо, собі уявляє… Тож поступово «розрулюємо ситуацію» — система пройшла випробування на навантаження та безпеку, робочі групи визначали критерії, за якими здійснюватиметься підбір пар «донор-реципієнт» (напрям алгоритму однаковий для всіх органів, але нюанси підбору для кожного різні).
Завдання ускладнюється ще й тим, що на старті розробники взагалі не знали про те, що такий підбір відбуватиметься за різними протоколами, чи про те, що існують першочергові критерії. Наприклад, найпершим критерієм відбору є час на доставку органа, бо якщо його не вистачить, то все інше вже не матиме значення. Інший важливий критерій — стан пацієнта, від якого залежить його місце в загальній черзі. Далі йдуть медичні, клінічні показники, на підставі яких визначається пара «донор-реципієнт». Натомість у підборі такої пари для трансплантації кісткового мозку черговість критеріїв вибудовується у зворотному напрямі.
ВЗ Для того й «розвели» два реєстри — для органної трансплантації та трансплантації кісткового мозку?
— Останній долучено до ЄДІСТ, але це дійсно два різні реєстри, оскільки алгоритми підбору пари «донор-реципієнт» в них протилежні. Це не тому, що «комусь зручно» — так правильно.
Крім того, маємо забезпечити ефективність реєстру донорів кісткового мозку. По-перше, для вірогідності підбору донора в ньому повинно бути щонайменше 1,5 млн осіб. Тому Україні варто дбати не лише про створення реєстру донорів трансплантації кісткового мозку, а й про доступ до світових реєстрів, що підвищить шанси на відповідність пари «донор-реципієнт». Нині багато країн, особливо європейських, переглядають необхідність створення чи продовження ведення власних реєстрів.
По-друге, сьогодні рекомендовано здійснювати детальніше скринінгове обстеження таких осіб, а воно коштує набагато більше. Наприклад, ми маємо можливість проводити його в Німеччині, де вартість типування в лабораторії становить 42-47 Євро, а з урахуванням логістики — майже 60 Євро. Нам потрібно побудувати відповідну логістичну систему, аби централізовано збирати зразки і передавати їх на дослідження у визначені терміни. Але порахуймо, скільки коштів потрібно для типування, наприклад, 100 тис. осіб.
При цьому в Україні є недержавні реєстри, які сертифіковані світовим реєстром потенційних донорів кісткового мозку. Добре, що зміни до Закону дали можливість користуватися інформацією приватних реєстрів — там працюють кваліфіковані фахівці, котрі мають дозвіл долучитися до пошуку у світовому реєстрі і відповідний досвід такої роботи.
Нині ми активно готуємо «базу» для проведення кількох алогенних трансплантацій кісткового мозку від неродинного донора в Україні — така можливість з’явилася з новим Законом, але для того ще потрібно створити й відповідні умови. Сподіваємось, що вже навесні зможемо похвалитися гарною новиною.
ВЗ Чи надійно захищені дані наших реєстрів?
— Cтворення комплексної системи захисту інформації (КСЗІ) — ще одне надважливе завдання. Робота над ним уже розпочалася: розроблено технічне завдання на створення системи, і її вже вибудовують, у квітні плануємо перевести ЄДІСТ у режим тестової експлуатації — згідно з графіком. Тобто у квітні система вже працюватиме, ми зможемо отримувати та фіксувати прижиттєву згоду на донорство. Але люди, які її висловлюють, цікавляться не лише тим, де можуть залишити таку інформацію про себе, а й чи надійно вона буде захищена. Тому з квітня ЄДІСТ працюватиме в тестовому режимі, доки фахівці не переконаються у 100-відсотково коректній роботі реєстрів.
ВЗ Яка перспектива оплати послуг з трансплантації через НСЗУ?
— Це заплановано, але ми маємо остаточно узгодити модель фінансування. Один з вірогідних варіантів — це буде окрема програма, на зразок програми з лікування онкологічних захворювань. Адже йдеться не лише про саму трансплантацію, а й про життя та здоров’я пацієнтів після неї: підбір препаратів імуносупресивної дії, пожиттєве забезпечення ними, наприклад, через систему реімбурсації тощо. Ми усвідомлюємо, що потрібно прискоритися в цьому напрямку, тому плануємо з початку 2021 року перейти на таку систему оплати. Коли все запрацює належним чином, трансплантація в Україні стане реальністю, і черги на неї не будуть переміщуватися за кордон. Адже це метод лікування, який можливо впровадити в будь-якому хірургічному стаціонарі. Тим більше, що з 1 квітня пацієнт зможе обирати заклад для лікування, незалежно від місця проживання чи реєстрації. Це стосується в тому числі й трансплантації. Правила однакові для всіх. Умови для виконання трансплантації повинні бути забезпечені у будь-якому закладі, який прагне це робити і відповідає відповідним критеріям. Тарифи на оплату таких послуг будуть однаковими для всіх лікарень, незалежно від їхньої регіональної приналежності, форми власності, рівня надання медичної допомоги.
Світлана ТЕРНОВА, «ВЗ»