 Найчастішим приводом для звернення пацієнтів до лікаря є больовий синдром у різних відділах хребта. Постійним компонентом такого синдрому є біль, який виходить із міжхребцевих суглобів. При цьому пацієнти скаржаться на неефективність консервативного лікування, за винятком рідкісних епізодів застосування епідуральних блокад. Альтернатива радикальному оперативному втручанню — радіочастотна денервація фасеточних суглобів.
Найчастішим приводом для звернення пацієнтів до лікаря є больовий синдром у різних відділах хребта. Постійним компонентом такого синдрому є біль, який виходить із міжхребцевих суглобів. При цьому пацієнти скаржаться на неефективність консервативного лікування, за винятком рідкісних епізодів застосування епідуральних блокад. Альтернатива радикальному оперативному втручанню — радіочастотна денервація фасеточних суглобів.
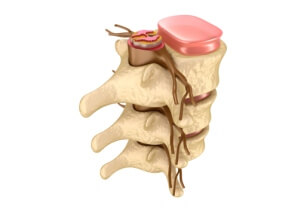
Міжхребцеві диски і міжхребцеві (фасеткові) суглоби анатомічно та функціонально тісно пов’язані один з одним і входять у єдиний хребетно-руховий сегмент. Якщо в результаті остеохондрозу знижується висота диска, закономірно змінюється й біомеханіка всіх задніх опорних структур суміжних хребців, а також відбувається перевантаження міжхребцевих суглобів і розвивається картина фасеткової артропатії або спондилоартрозу. Існують різні типи нервових закінчень, представлених у тканинах хребетного сегмента. Капсула фасеткового суглоба містить інкапсульовані та вільні нервові закінчення, структура яких значно впливає на тип чутливості, що сприймається так само, як їх інтенсивність. Сплетення і немієлінізовані нервові волокна, що вільно закінчуються, реагують на хімічні та механічні розлади і формують біль, або ноцицепцію.
Електрофізіологічні дослідження на кролях підтверджують існування ноцицепторів усередині і навколо міжхребцевих суглобів. На підставі цих дослідів фасетковий суглоб розглядається як основне джерело болю в поперековому відділі хребта.
З моменту, коли Ghormley ввів термін «фасетковий синдром» (у 1933 році), було проведено безліч досліджень, присвячених цим суглобам і болю в поперековому відділі хребта. Провідною ознакою спондилоартрозу є саме біль — нав’язливий, виснажливий, що знижує якість життя. Раніше вважалося, що це хвороба літніх людей: після 60 спондилоартроз спостерігається в 85-90% населення. Але в осіб молодого віку артрозні зміни в хребті можуть розвиватися вже після 25-30 років, чому сприяють вроджені аномалії хребта, гіпермобільність хребетних сегментів і, звичайно ж, травматизація. До того ж патологію дисків часто ускладнюють протрузії або грижі.
Арсенал лікаря
Немає чітких рекомендацій із лікування цієї патології. Основна мета терапії — знизити больові відчуття, які не дають пацієнтам повноцінно працювати і жити. Поза стадією загострення рекомендується масаж, щадна лікувальна гімнастика, відвідування басейну, що сприяє зміцненню м’язового каркасу хребта і дозволяє зберегти функціональну рухливість хребта. При розвитку рефлекторного м’язевотонічного больового синдрому показані ізометричні вправи з поступовим переходом до вправ із протидією. У разі сильного болю — медикаментозні препарати, магнітотерапія, синусоїдально модульовані струми, іоногальванізація зі знеболюючими засобами (новокаїн або лідокаїн), фонофорез із гідрокортизоном для зняття набряку та запалення. Однак ці методи приносять лише тимчасове полегшення.
Оперативне втручання з приводу вертеброгенного болю на сьогодні майже виключно зводиться до спондилодезу — оперативного втручання, яке направлене на створення нерухомості сусідніх хребців за допомогою встановлення між ними кісткового трансплантату. Однак, у грудні 2001 року Шведська наукова група з вивчення поперекового болю (Swedish Lumbar Spin study Group) опублікувала результати проспективного рандомізованого дослідження. Було обстежено 294 пацієнта з хронічним болем дегенеративної етіології, виключаючи випадки специфічних рентгенологічних діагнозів, таких як спондилолістез. У цьому дослідженні було виявлено, що у пацієнтів, які отримали оперативне лікування у вигляді спондилодезу, через 2 роки після операції функціональна оцінка була нижчою, а больова — вищою, ніж у неоперованих пацієнтів. Отже, постає запитання: чи доцільно проводити об’ємні оперативні втручання?
Під дією температури
За минулі роки було запропоновано ряд малоінвазивних методів лікування спондилогенного больового синдрому шляхом руйнування нервової тканини, в тому числі й метод радіочастотної денервації, який у даний час є альтернативою травматичним медичним втручанням на шийному, грудному та поперековому відділах хребта при виникненні у пацієнтів вертеброгенного болю і за умови, коли консервативна терапія виявилася неефективною.
Крім спондилоартрозу, показаннями до проведення процедури є грижі хребта в нижній його частині, які спричиняють нестерпний біль; міжреберна невралгія будь-якого типу походження; кокцигодинія; ректалгія і больовий синдром у хребті понад півроку, з якими не вдається впоратися медикаментозними методами і методами фізіотерапії.
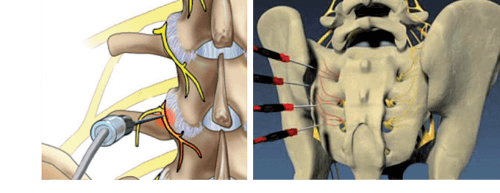 Основна мета фасеткової ризотомії — провести деструкцію (домогтися відмирання) нервових закінчень, які потрапили в зону розвитку порушення. Цього вдається досягти завдяки фізичному принципу термокоагуляції, який заснований на ефекті виділення теплової енергії при проходженні через біологічні тканини струмів ультрависокої частоти. Процедура проводиться під місцевим наркозом. Пацієнт лежить на животі або на боці, у потрібну зону (м’які тканини навколо хребта) вводять спеціальні голки довжиною 100-150 мм з оголеним кінцем 5-10 мм на зрізі. Під контролем візуалізації кінці голок розміщаються точно збоку від міжхребцевих суглобів у місці проходження серединної гілки первинної гілки міжхребцевого нерва. Після встановлення голок проводиться стимуляція малим струмом частотою 100 Гц для чутливих волокон і 2 Гц — для рухових: відчуття гудіння або поколювання при менше 0,5 В вказує на оптимальне наближення голки до нерва. Електричний струм проходить між активним (ушкоджувальним) електродом, зануреним у тканини тіла, та індиферентним (розсіяним) електродом. Після введення невеликої кількості місцевого анестетика кінець голки нагрівається до 80°С протягом 90 секунд. Це призводить до коагуляції нерва, але спричиняє й невелике ушкодження оточуючих тканин. Потім вводиться деяка кількість суміші місцевих анестетиків і метилпреднізолону, після чого голка витягується. Такому процесу піддається кожен болючий суглоб. Операція триває 20-30 хв, її хід контролюється через рентгенограф, що гарантує точність впливу.
Основна мета фасеткової ризотомії — провести деструкцію (домогтися відмирання) нервових закінчень, які потрапили в зону розвитку порушення. Цього вдається досягти завдяки фізичному принципу термокоагуляції, який заснований на ефекті виділення теплової енергії при проходженні через біологічні тканини струмів ультрависокої частоти. Процедура проводиться під місцевим наркозом. Пацієнт лежить на животі або на боці, у потрібну зону (м’які тканини навколо хребта) вводять спеціальні голки довжиною 100-150 мм з оголеним кінцем 5-10 мм на зрізі. Під контролем візуалізації кінці голок розміщаються точно збоку від міжхребцевих суглобів у місці проходження серединної гілки первинної гілки міжхребцевого нерва. Після встановлення голок проводиться стимуляція малим струмом частотою 100 Гц для чутливих волокон і 2 Гц — для рухових: відчуття гудіння або поколювання при менше 0,5 В вказує на оптимальне наближення голки до нерва. Електричний струм проходить між активним (ушкоджувальним) електродом, зануреним у тканини тіла, та індиферентним (розсіяним) електродом. Після введення невеликої кількості місцевого анестетика кінець голки нагрівається до 80°С протягом 90 секунд. Це призводить до коагуляції нерва, але спричиняє й невелике ушкодження оточуючих тканин. Потім вводиться деяка кількість суміші місцевих анестетиків і метилпреднізолону, після чого голка витягується. Такому процесу піддається кожен болючий суглоб. Операція триває 20-30 хв, її хід контролюється через рентгенограф, що гарантує точність впливу.
Аби уникнути ускладнень, пов’язаних із наданням анестезії, пацієнту забороняється прийом їжі та рідини за 6 годин до операції. Госпіталізація не потрібна — пацієнт може залишити стаціонар через 1,5 години після закінчення операції. Протягом чотирьох тижнів після втручання рекомендується приймати нестероїдні протизапальні препарати (ібупрофен, диклофенак), а також уникати фізичних навантажень, тривалих поїздок в автомобілі (в сидячому положенні), підйому вантажів, переохолодження і стресових ситуацій.
Довгоочікуване полегшення
Фасеткова ризотомія — малоінвазивне оперативне втручання, що дозволяє швидко і з мінімальною травматизацією оброблюваної тканини виконати деструкцію нервових закінчень. Очікуваний позитивний лікувальний ефект радіочастотної денервації полягає в зменшенні або повному зникненні больового синдрому. У деяких випадках він може наступити відразу після операції, але остаточні висновки про ефективність процедури можна робити тільки після шостого тижня післяопераційного періоду. Радіочастотна денервація дає стійкий ефект, який може тривати роками — стабільні результати досягаються в 80% випадків застосування методики. Середня тривалість позитивного ефекту становить більше року. У 10% випадків буває показана повторна маніпуляція.
Інколи можливий відстрочений ефект. Це пов’язано з синаптичною перебудовою задніх рогів спинного мозку (воріт болю). Відстрочений ефект у цьому разі не є дефектом надання медичної послуги, а вкладається в загальну картину регресу захворювання.
Головні переваги радіочастотної денервації:
- контрольований розмір деструкції;
- контроль термічного впливу за рахунок постійного моніторингу нагрівання й електричного опору тканин на кінці голки;
- підтвердження правильності розташування голки методом електростимуляції;
- проведення маніпуляції під місцевою анестезією в амбулаторних умовах;
- короткий відновний період після проведення денервації;
- низька частота ускладнень;
- можливість повторного проведення деструкції.
Протипоказання до «припікання»
Незважаючи на свою малотравматичність, методика має ряд протипоказань. Її не застосовують за наявності інфекції будь-якого типу; пошкоджень спинного мозку; психологічних факторів, визначальних для сприйняття болю; при наростаючій неврологічній симптоматиці; у разі залежності від наркотичних та седативних препаратів, алкоголю; у віці молодше 18 і старше 80 років.
Тетяна ПРИХОДЬКО, «ВЗ»











