Рекомендації експертів Американського коледжу гастроентерології (ACG) щодо ведення випадків хронічного панкреатиту (2020 рік) містять оновлені дані відносно етіології, діагностики та принципів лікування пацієнтів з урахуванням результатів останніх досліджень у цій галузі.
Нововведення коментує лікар-гастроентеролог вищої категорії, дієтолог, консультант з громадського здоров’я проєкту «Поліпшення охорони здоров’я на службі у людей», президент Асоціації дієтологів України, автор національних рекомендацій зі здорового харчування, кандидат медичних наук, доцент Олег Швець.
Новітні уявлення про хронічний панкреатит змінюють термінологію
 Олег ШВЕЦЬ, лікар-гастроентеролог вищої категорії, дієтолог, кандидат медичних наук, доцент
Олег ШВЕЦЬ, лікар-гастроентеролог вищої категорії, дієтолог, кандидат медичних наук, доцентНове визначення хронічного панкреатиту
Передумовою для перегляду попередніх рекомендацій стали останні наукові дані, отримані в експериментальних та клінічних дослідженнях, щодо патологічних процесів у підшлунковій залозі, зокрема хронічного панкреатиту. Модифікації стосувалися визначення хронічного панкреатиту, підходів до діагностичного пошуку та лікування пацієнтів, що й було покладено в основу Клінічних рекомендацій ACG: хронічний панкреатит (далі — Нові рекомендації).
Сучасні уявлення про сутність хронічного панкреатиту (ХП) в останні 10–15 років принципово змінилися. Раніше ми ставилися до цього захворювання як до сукупності певних клініко-патологічних змін підшлункової залози (ПЗ) і намагалися працювати з патогенетичними механізмами хвороби на ранніх стадіях її розвитку.
Загальновідомі класичні уявлення про сценарій розвитку ХП: спочатку пацієнт страждає від больового синдрому — панкреатичного болю, потім розвивається зовнішня та внутрішня секреторна недостатність ПЗ, що, власне, й було об’єктом терапевтичних інтервенцій. Сьогодні ж експерти рекомендують більш холістичний підхід, спрямований на модифікацію природного прогресування хвороби із запобіганням виникненню ускладнень.
Отже, за новітніми уявленнями, хронічний панкреатит — це патологічний фіброзапальний процес у підшлунковій залозі, який виникає та прогресує за наявності генетичних, зовнішніх і/або інших факторів ризику з розвитком персистуючої патологічної відповіді на ушкодження або стрес.
Причини хронічного панкреатиту
Хоча нових причин виникнення захворювання в рекомендаціях не визначено, внесено більше роз’яснень щодо таких термінів:
- токсичні впливи — регулярне тривале вживання алкоголю й тютюнокуріння;
- атаки гострого панкреатиту (ГП) — рецидиви атак ГП, зумовлені біліарною патологією та зловживанням алкоголем;
- генетичний поліморфізм — може проявлятися в разі спадкових варіантів ХП;
- відсутність атак ГП — характерна для значної частки пацієнтів, тож ХП може виникати і в людей без панкреатичних нападів в анамнезі.
Практичні рекомендації з ведення випадків хронічного панкреатиту
Діагностика хронічного панкреатиту
Новими рекомендаціями внесено суттєві зміни в застосування методів візуальної діагностики захворювання. Так, у якості першої лінії візуалізації рекомендують виконання КТ або МРТ.
Ендосонографію (ЕСГ) американські експерти вважають доцільним використовувати лише в разі виникнення сумнівів у діагнозі після проведеного КТ або МРТ, оскільки ЕСГ є інвазивним методом та має недостатню специфічність.
Хоча у європейських рекомендаціях вказані варіанти візуальної діагностики є методами вибору першої лінії, і перевагу віддають саме ЕСГ.
Рекомендується також проведення секретин-стимульованої магнітно-резонансної холангіопанкреатографії (с-МРХПГ), якщо попередні методи (КТ, МРТ, ЕСГ) не дали однозначної відповіді й лишаються сумніви щодо діагнозу.
Якщо ж у пацієнта спостерігають виражені функціональні прояви ХП, а візуальні методи негативні, пропонують розглянути можливість проведення гістологічного дослідження.
Алгоритм діагностики хронічного панкреатиту*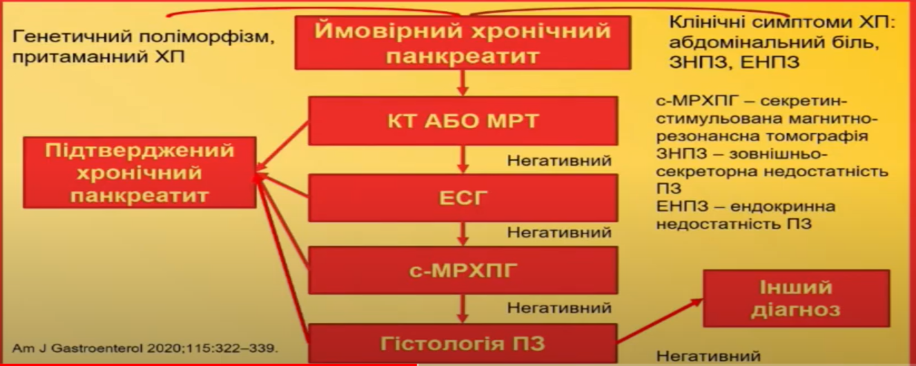
*Am J Gastroenterol. 2020; 115:322-339
Окреме місце в Нових рекомендаціях відведене етіологічним факторам ХП. У разі холістичного підходу до модифікації факторів ризику патофізіологічних механізмів прогресування ХП не можна обійти увагою етіологію — за наявності ознак хронічного панкреатиту важливо не тільки візуально підтвердити ХП або виявити його ускладнення, а й з’ясувати, які фактори призвели до розвитку патологічного процесу у підшлунковій залозі. Це дасть змогу використати етіотропний вплив і суттєво прокращити прогноз, а також встановити патофізіологічні механізми, що своєю чергою дасть можливість проводити ефективну таргетну терапію.
Обов’язкові анамнестичні дані в разі підозри на хронічний панкреатит:
- з’ясування епізодів рецедивного гострого панкреатиту;
- наявність мальдигестії/мальнутриції (зменшення маси тіла, наявність маркерів мальнутриції);
- дебют цукрового діабету (за наявності змін відповідних маркерів);
- ураження нирок з ознаками уражень інших органів;
- здоров’я кісток (перенесені переломи та наявність остеопорозу);
- спадковість (наявні ХП, діабет, муковісцедоз у родичів до 3-го покоління.
На сьогодні чинною залишається система етіологічної класифікації панкреатиту TIGARO-O:
Т — токсико-метаболічний;
І — ідіоматичний;
G — генетичний;
А — автоімунний;
R — рецидивний гострий панкреатит РГП;
О — обструктивний.
У Нових рекомендаціях класифікацію TIGARO-O було дещо оновлено. Зокрема додано контрольний список, що містить обов’язкове з’ясування таких факторів ризику:
- зловживання алкоголем;
- тютюнокуріння;
- фармакотерапія;
- вплив токсинів;
- дотримання дієт;
- цукровий діабет.
Необхідним вважається також проведення періодичних обстежень щодо недостатності харчування, включаючи тести на остеопороз і дефіцит жиророзчинних вітамінів, досліджень з визначення рівня кальцію, тригліцеридів, жиророзчинних вітамінів і маркерів мальнутриції.
Візуальні дослідження крім підтвердження або виключення діагнозу ХП мають бути спрямовані на виявлення конкрементів, пухлин або інших причин обструкції проток підшлункової залози.
Генетичні тести найдоцільніше проводити пацієнтам віком до 35 років.
Природний перебіг ХП
Сьогодні багато уваги приділяють питанню послідовності гострого і хронічного панкреатиту. Адже більшість випадків ХП (60%) розвивається після перенесених атак гострого панкреатиту та рецидивного гострого панкреатиту, у 10% випадків гострий панкреатит прогресує до хронічних форм панкреатиту і в 30% випадків рецидивний гострий панкреатит еволюціонує до ХП.
Щодо етіології прогресування панкреатиту, алкоголь продовжують вважати надзвичайно агресивним фактором. Доведено, що алкогольний панкреатит прогресує удвічі швидше порівняно з генетичним й ідіопатичним панкреатитом та у 5 разів швидше порівняно з біліарним панкреатитом.
Щодо спадкового панкреатиту варто пам’ятати, що він зумовлює пожиттєвий ризик аденокарциноми підшлункової залози на рівні 5–10%.
У 40–75% пацієнтів із хронічним панкреатитом протягом життя можуть спостерігати зовнішньосекреторну недостатність підшлункової залози, переважно в тих людей, які курять і вживають алкоголь.
Цукровий діабет і хронічний панкреатит
Найвищий ризик розвитку цукрового діабету асоційований з тривалістю перебігу панкреатиту, особливо в разі тютюнокуріння і надлишкової маси тіла.
Натомість тривалий перебіг хронічного панкреатиту часто супроводжується втратою маси тіла внаслідок мальнутриції та розвитком цукрового діабету 3 типу (ЦД3Т) через атрофію острівцевих клітин підшлункової залози.
NB! Якщо у пацієнта спостерігається гострий дебют цукрового діабету 3 типу, що супроводжується втратою маси тіла, необхідно розглянути імовірність протокової аденокарценоми підшлункової залози.
Рекомендовані інтервенції при ХП
Обов’язковими складовими комплексного лікування ХП мають бути:
- терапія алкогольної абстиненції;
- припинення куріння.
NB! Без дотримання цих двох умов не можна сподіватися на бодай частково оптимістичний прогноз для пацієнта.
Рутинний скринінг раку підшлункової залози, на думку авторів рекомендацій, не є доцільним через складність відповідних досліджень. Крім того, сьогодні не існує переконливих доказів ефективності такого скринінгу.
Лікування болю при хронічному панкреатиті
Сьогодні для усунення больового синдрому при ХП застосовують інтервенційну терапію. Однак виконання планових інтервенційних процедур у пацієнтів, які активно вживають алкоголь, утруднено.
При обструктивному панкреатиті застосовують ендоскопічне хірургічне лікування (за показаннями).
Для пацієнтів з рефрактерним болем ефективним може бути виконання блокади черевного сплетення.
Резервним варіантом знеболювальної терапії для рефрактерних випадків можуть бути опіати. Але їх можна розглядати для лікування тільки у пацієнтів, у яких всі інші розумні терапевтичні можливості вичерпані.
Перспективним вважається застосування при ХП з вираженим больовим синдромом антиоксидантних препаратів. Існує багато типів антиоксидантів, але зазвичай застосовують препарати із вмістом селену, аскорбінової кислоти, β-каротину і метіоніну. Їх можна ввести до комплексного лікування.
NB! Обов’язково потрібно наголошувати на тому, що відмова від куріння і алкоголю також сприяє полегшенню болю.
Замісна ферментотерапія при ХП: важливі доза і тривалість
Відомо, що замісна ферментотерапія справляє низку позитивних ефектів:
- полегшує симптоми через переважне зменшення проявів мальабсорбції;
- сприяння збільшенню маси тіла через покращення перетравлювання нутрієнтів;
- компенсує дефіцит харчових речовин, що своєю чергою сприяє покращенню засвоєння вітамінів і мінералів;
- зменшує ризики ускладнень унаслідок мальабсорбції та дефіциту енергії.
Завдяки застосуванню ферментотерапії вдається полегшити симптоми ХП та відновити нутритивний статус, що, звичайно ж, сприяє підвищенню якості життя пацієнта.
Водночас серед пацієнтів, які не отримують адекватної замісної ферментотерапії, спостерігають вищу смертність.
Щодо дозування, то в рандомізованих клінічних дослідженнях доведено, що більші дози ферментних препаратів гарантують кращу абсорбцію жиру.
Крім того, тривалість замісної ферментної терапії також має вірогідно доведений зв’язок з ефективністю лікування: за тривалого застосування ферментів відбувається швидше усунення симптомів, збільшення маси тіла та підвищення якості життя в цілому.
Найкращим варіантом замісної ферметотерапії є застосування панкреатину в гастрорезистентних гранулах (мінімікросферах).
Механізм дії препарату забезпечує одночасне потрапляння ферментів до дванадцятипалої кишки, а також справляє ефективний — своєчасний і послідовний — вплив на травлення хімусу за досить високої екскреції ферментів для засвоєння великої кількості поживних речовин.
Активація мінімікросфер відбувається за того рівня pH, який є у дванадцятипалій кишці.











