Каталонія є світовим лідером у галузі донорства органів, що пояснює багатий досвід і блискучі результати у сфері трансплантології. Спеціалісти Barnaclinic Групи Hospital Clіnic в Барселоні та ключові персони — координатори системи трансплантології — ділилися з кореспондентом «ВЗ» власними напрацюваннями і своїм досвідом, який вивів країну в абсолютні лідери.

Під захистом закону
У 1979 році в Іспанії вийшов новий закон про трансплантологію. Він містив кілька важливих статей і безліч уточнень. Саме закон відіграє вирішальну роль у системі трансплантології. Там детально прописані всі нюанси, пов’язані як із донором, так і з реципієнтом. Наголошується: родина реципієнта не має знати, хто був донором у разі трупного донорства, а також чітко прописано, лікарі яких спеціальностей мають запротоколювати смерть донора.
Для живих донорів у законі теж прописані певні правила, нехтувати якими ми не маємо права. «По-перше, донор має бути не молодшим 18 років, але й 18-річні донори — небажані, тому ми намагаємося шукати донора більш зрілого віку. По-друге, людина повинна мати міцне здоров’я та чітко розуміти суть і наслідки відмови, наприклад, від власної нирки. Донор не обов’язково має бути членом родини хворого, як того вимагають закони інших країн: достатньо, щоб люди були у дружніх стосунках чи мали відносини як пара. Але в жодному разі — ніякої матеріальної зацікавленості. Це перевіряє спеціальна комісія: донор проходить безліч психологічних тестів і комісій, які мають підтвердити його альтруїстичні наміри. На наступному етапі збирається консиліум із лікарів різних спеціальностей, які обговорюють — підходить цей донор чи ні. Далі справа переходить у комітет по етиці й на наступному етапі — до суду. Саме там, перед суддею, донор повинен остаточно довести свою готовність та гуманність намірів. Як правило, весь процес триває два місяці. Це достатній термін, який дозволяє донору уважно ознайомитися з документами, добре подумати і прийняти зважене рішення.
У 1982 році в закон була внесена поправка про те, що в усіх медичних закладах, які мають на меті займатися трансплантаціями, повинні бути створені координаційні центри (в Каталонії таких клінік сім). У даному центрі мають працювати люди, відповідальні як за підбір донорів, так і за дотримання букви закону, за комунікації, збереження органів при трупному донорстві тощо. Всіма координаційними центрами керує Національний координаційний центр Іспанії та окремі центри автономій у складі країни. Координатори всіх рівнів збираються щомісяця, аби обговорити ситуацію, окремі проблеми та загальні стратегії. Завдяки цій організаційній інновації ми щороку нарощуємо кількість трупних трансплантацій — поступово ми вийшли на перше місце. Ставку на трупне донорство було зроблено ще й через те, що в такому разі ми маємо змогу забрати в середньому 3,5 органи. Це збільшує ефективність: велика кількість матеріалу й нульова інвалідність. Але система трупного донорства сама по собі вимагає ретельної організації: одна справа, коли ми маємо живого донора і заздалегідь плануємо одну операцію, і зовсім інша справа — ДТП, коли треба оперативно забрати органи і розподілити їх по різних клініках країни, залежно від потреб. Це вимагає не тільки ідеальної координації, а й належної транспортної системи.
Окремо хочу сказати про координаторів, адже іноді це ключові персони. Координатор повинен бути, по-перше, геніальним клініцистом — адже визначити стан органів та відсутність супутніх захворювань у трупа вдається не кожному. Окрім того, він має бути надзвичайно емпатійною особистістю, на плечі якої лягають бесіди з родичами загиблого, вмовляння і пошук потрібних аргументів, допомога в організації похорону тощо. До слова, останнім часом відмов родичів віддати органи майже немає».
Лідери у нирковій трансплантації
«Сьогодні ми проводимо 150 трансплантацій нирок на рік. Іспанія є світовим лідером у донорстві трупної нирки, — розповідає Голова відділення трансплантації нирки Доктор Федеріко Оппенгеймер. — Але цього все одно не достатньо, щоб задовольнити всі потреби. Тому дуже добре, коли реципієнт має живого донора, який йому ідеально підходить. У 1998 році ми зрозуміли, що потрібно робити ставки саме на живих донорів, адже характеристики трупних ставали все гіршими. Це пов’язано зі зростанням віку померлих донорів — через збільшення тривалості життя. На сьогодні в нашому госпіталі ми зрівняли кількість трансплантацій трупних нирок і від живих донорів. Це не типово для всіх інших медичних закладів світу, але ми вирішили йти саме таким шляхом.Варто сказати, що живі донори мають певні ризики. Перший — хірургічний. Ступінь ризику надзвичайно малий, але він є. Світова статистика говорить, що троє з 10 000 донорів помирають під час операції чи після неї внаслідок ускладнень. Донори госпіталізуються лише на кілька днів, адже ми дістаємо нирку лапароскопом через єдиний доступ — пупок. У жінок широко використовується метод забору нирки через вагіну. Причому для цього не принципово, чи вже народжувала жінка, як у деяких країнах. Другий ризик пов’язаний із тим, що людина залишається без однієї нирки. Нам відомо, що єдина нирка поступово збільшується в розмірах, щоб вдовольняти всі потреби організму. Навіть аналізи не покажуть жодних змін. Але протягом життя у донора може виникнути будь-яке захворювання (навіть якщо на момент трансплантації він був абсолютно здоровим): гіпертензія, діабет, ожиріння тощо. Артеріальні проблеми всіх хвороб не оминають і нирку. Тому всі донори мають щороку проходити медичне обстеження, щоб запобігти можливим проблемам. Більш того, закон про трансплантологію наголошує: якщо з будь-яких причин (аварія, онкологічна хвороба тощо) донор сам потребуватиме пересадки, він автоматично стає «номер один» у списку тих, хто очікує на трансплантацію…
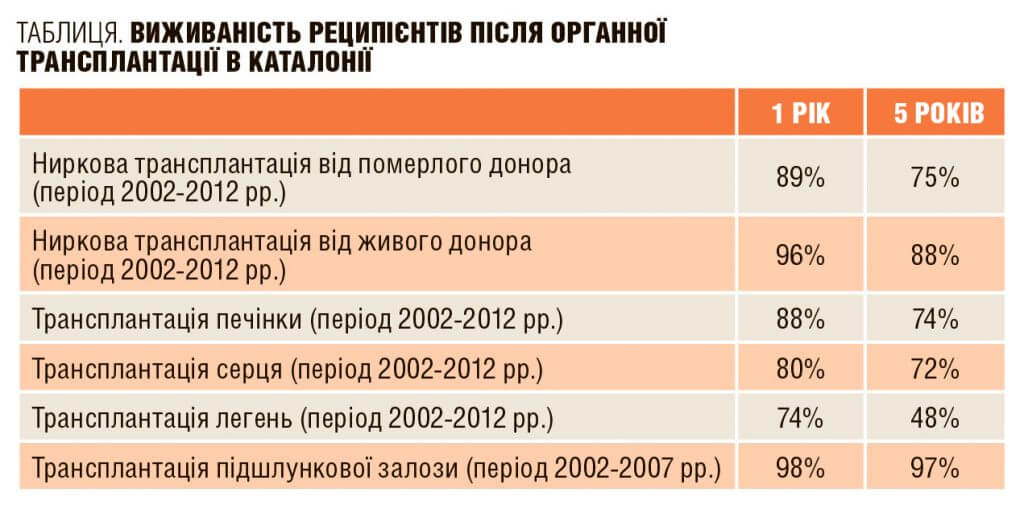 Коли ми говоримо про результати пересадки нирок, то їх два, залежно від типу донора. Перший — середню тривалість життя пацієнта, якому пересадили трупну нирку, ми можемо гарантувати терміном 15 років. У разі пересадки від живого донора цей термін збільшується на 10 років. Коли ми пересаджуємо нирку від близнюків чи єдинокровних дітей з AHL-сумісністю — мова йде про 30 років повноцінного життя. Але дуже часто батьки виступають проти таких пересадок: вони не хочуть, щоб обоє дітей піддавалися ризику. Другий результат стосується відторгнення пересадженої нирки. Воно можливе через технічні чи імунологічні причини. Як правило, відторгнення бувають ранні й дуже бурхливі. Зрідка ми спостерігаємо хронічну форму відторгнення. Іноді організм запускає захворювання знову й воно травмує і пересаджену нирку. Тоді потрібна нова пересадка.
Коли ми говоримо про результати пересадки нирок, то їх два, залежно від типу донора. Перший — середню тривалість життя пацієнта, якому пересадили трупну нирку, ми можемо гарантувати терміном 15 років. У разі пересадки від живого донора цей термін збільшується на 10 років. Коли ми пересаджуємо нирку від близнюків чи єдинокровних дітей з AHL-сумісністю — мова йде про 30 років повноцінного життя. Але дуже часто батьки виступають проти таких пересадок: вони не хочуть, щоб обоє дітей піддавалися ризику. Другий результат стосується відторгнення пересадженої нирки. Воно можливе через технічні чи імунологічні причини. Як правило, відторгнення бувають ранні й дуже бурхливі. Зрідка ми спостерігаємо хронічну форму відторгнення. Іноді організм запускає захворювання знову й воно травмує і пересаджену нирку. Тоді потрібна нова пересадка.
Ті ліки, які ми використовуємо сьогодні, аби запобігти відторгненню, — дуже якісні, проте повної толерантності поки що не досягнуто. Більш того, імуносупресори досить токсичні, й досі трапляються випадки, коли пацієнт помирає від терапії, яка проводиться після пересадки. Але ми і з цієї ситуації знайшли вихід: щоб не виникало таких проблем, використовуємо донорів, несумісних по групах крові.
Ще один шлях: використання донорів, несумісних по AHL. Всі знають, що при пересадці нирки людині, в якої є антитіла AHL, відторгнення буде миттєвим. Тому ми вирішили готувати їх заздалегідь, прибираючи антитіла з організму. Тобто, коли ми маємо донора, несумісного по групі крові чи AHL, ми включаємо його в програму перехресної трансплантації і в 98% вдало знаходимо вихід».
Гематологічна допомога вдома
«Перші пересадки кісткового мозку ми почали виконувати 38 років тому, — розповідає Голова відділення трансплантації кісткового мозку Франческ Фернандес Авілес. — Зараз ми робимо 100 трансплантацій на рік. Раніше, щоб пересадити кістковий мозок, потрібно було брати пункції, та це вже в минулому. Зараз у 90% випадків ми забираємо кістковий мозок через кров. На першому етапі пацієнту вводять підшкірно фармакологічний препарат, який потенціює вихід стовбурових клітин. На це потрібно чотири дні. На другому етапі пацієнта під’єднують до пристрою, який, переганяючи кров, центрифугує стовбурові клітини, а решту крові повертає в організм. У суспензії, яку ми таким чином отримуємо, окрім стовбурових клітин, містяться лімфоцити Т. Ми відділяємо їх і додаємо до стовбурових клітин лише 300 одиниць на кілограм ваги тіла пацієнта: коли ми вводимо стовбурові клітини пацієнтові, лімфоцити Т атакують лейкемічні клітини й запобігають відторгненню — але тільки у такій кількості. Весь процес займає сім днів. Ми були піонерами даного методу. За його допомогою можна лікувати більшість злоякісних захворювань крові, найчастіше — мієлоїдні форми та ті злоякісні захворювання, які не відповідають на традиційну терапію. Доброякісні гематологічні захворювання також добре піддаються даному методу лікування.У випадках, коли з ряду причин пацієнтові не підходить власний кістковий мозок, доводиться звертатися до інших методів, і найбільш сумісними донорами виступають брати чи сестри хворого. У 70% інших випадків ми змушені звертатися в Національний банк крові і донорських тканин. Якщо ми й там не знаходимо потрібного донора, шукаємо родичів із неповною сумісністю. Відсоток таких трансплантацій сягає 60. Необхідність трансплантації кісткового мозку у дітей значно менша, ніж у дорослих, але й вона існує. Приміром, діти набагато краще відповідають на хіміотерапію. Зараз у випадках, коли раніше була потрібна трансплантація, ми часто можемо допомогти альтернативним шляхом. У багатьох випадках для дитини найкращий донор — кордова кров. На сьогодні в Міжнародному реєстрі кісткового мозку, яким ми користуємося, є 22 мільйони донорів, тому жодної проблеми немає як для каталонських дітей, так і для іноземних пацієнтів.
Ще одна наша інновація: вже 14 років ми проводимо трансплантації… вдома у пацієнта. В госпіталі ми робимо тільки хіміотерапію. Решта етапів можливі в комфортних для пацієнта умовах за допомогою спеціально навченого персоналу».
Печінка «з приміркою»
«Першу в світі пересадку печінки виконали в 1963 році, — розповідає Хуан Карлос Гарсія Вальдекасас, Голова відділення трансплантації печінки, президент Міжнародного товариства трансплантації печінки (International Liver Transplant Society (ILTS). — На жаль, невдало. Тільки у 1988 році з’явився препарат-супресор, який не давав таких жахливих побічних ефектів і зробив можливою пересадку печінки. З того часу почали вдосконалювати й хірургічні методики. Хочу сказати, що результати в нашому госпіталі завжди були найкращими серед усіх медичних закладів Європи. Власне я зробив понад 1400 трансплантацій печінки за час своєї роботи. Виживаність після пересадки говорить сама за себе: 95% пацієнтів виживає протягом першого року після трансплантації і 75% — протягом наступних 10 років. На сьогодні ми широко практикуємо методику під назвою «доміно». Коли у людини є генетична метаболічна хвороба, її печінка, як правило, здорова. Але вона продукує аномальний протеїн, що акумулюється в периферичних нервах. Протягом 35 років хвороба себе не проявляє, з віком починаються проблеми з рухом, ковтанням та порушення серцевого ритму. Через 2-3 роки такі пацієнти помирають, а їхня печінка використовується для трансплантації людині з цирозом чи раком. У чужому організмі орган також не чинить негативного впливу близько 35 років, тому це вдале рішення для дорослих чи літніх людей.Інше наше відоме ноу-хау називається «Барселонська модель». Ми створили систему кровообігу, яка зберігає печінку мертвого донора. Наразі цю систему намагаються впровадити у себе наші сусіди французи. Варто пам’ятати: знайти належний орган для трансплантації надзвичайно важко, тому за кожну донорську печінку ми несемо велику відповідальність. Коли орган не приживається або відторгається — це ціла драма. Аби запобігти цьому, ми створили апарат, який дозволяє «приміряти» печінку реципієнту. Орган поміщається у пристрій, під’єднується канюлями до хворої людини, й за допомогою обрахунків безлічі параметрів ми бачимо: варто трансплантувати чи ні. Сам апарат під час «примірок» зберігає печінку живою. Якщо печінка не підходить, ми маємо шанс трансплантувати її іншій людині. Ніби все просто, так? Але на створення цього ноу-хау пішло 20 років, і ми ним надзвичайно пишаємося. Наразі методика апробована, і з цього тижня ми починаємо активно її використовувати.
Та, незважаючи на всі наші досягнення у сфері трупного донорства, ми не можемо забезпечити такими органами всіх хворих. Тому з 2000 року ми активно практикуємо пересадку печінки від живого донора. Наш госпіталь — єдина медична установа Іспанії, яка може це робити. В цій сфері ми маємо досягнення, якими пишаємося на світовому рівні. Наразі здійснено 120 таких пересадок, і навряд чи їх кількість зростатиме. Причина в тому, що печінка — непарний орган і пацієнт наражається на більший ризик, ніж, скажімо, при пересадці нирки. Трансплантація від живого донора доцільна, коли ми маємо справу з раком печінки. Такий пацієнт просто не в змозі очікувати на трупну печінку в листі очікування. Окрім того, за законом іноземні громадяни не мають права на трупні органи, тому для них живі донори — єдиний вихід».
Нюанси організації
«У 1984 році, після перших пересадок серця й печінки, було створено організацію, яка має координувати службу трансплантології Каталонії, — розповідає директор координаційного центру трансплантології Каталонії Жауме Торт. — Ми підпорядковані Міністерству охорони здоров’я та Національній організації трансплантології. Головна порада, яку я можу дати: не потрібно створювати безліч команд по пересадці органів. Навпаки: треба все концентрувати в кількох місцях, щоб ці команди досягли експертного рівня. Але без відмінної координаційної служби нам нічого не вдалося б досягти. Іноді буває так, що ми маємо донорський орган, але не маємо реципієнта. Ці проблеми доводиться швидко вирішувати вже на міжнародному рівні, адже, наприклад, серце «живе» максимум 5 годин. Тоді ми пропонуємо орган найближчим сусідам — Італії та Франції. Вони, своєю чергою, роблять так само. Окрім цього, координаційні комітети контролюють усі листи очікування і стан хворих, які в них перебувають. Чітко продумані системи пріоритетності: залежно від критеріїв захворювання, людина займає своє місце у списку.Також для всієї території Іспанії є таке поняття, як «швидка допомога 0».
Це ситуації, коли життя людини залежить тільки від трансплантації. У цьому випадку перший орган, який з’являється з потрібними характеристиками, віддається саме цій людині. За кількістю трансплантацій Каталонія є абсолютним лідером. За кількістю трансплантацій на мільйон населення — ми також у світових лідерах. Наразі ми не маємо жодних проблем із пересадкою нирок — усе налагоджено ідеально. А ось деякі інші органи, наприклад печінка, мають складніші особливості пересадки…
Єдина «проблема», яку ми наразі маємо, — вік донорів. Раніше, як правило, це були люди, що потрапили в аварію. А тепер, на щастя, у нас практично немає ДТП, й основні наші донори — літні люди, що помирають від інсульту. Половині донорів — понад 60 років, а на минулому тижні ми взяли орган у донора віком… 83 роки, але він мав здорові нирки, незважаючи на вік».
Тетяна ПРИХОДЬКО, «ВЗ»
Абсолютно прозоро
«Трансплантація рогівки проводиться у випадках незворотної втрати зору через порушення прозорості рогівки, — каже хірург-офтальмолог Hospital Clinic Barcelona доктор Жусеп Торрас Санвісенс. — Техніка трансплантації полягає в заміні пошкодженої тканини рогівки реципієнта донорською здоровою тканиною рогівки з банку очних тканин. Для Hospital Clinic Barcelona донорські рогівки надходять із Банку тканин BST-TSF — єдиного банку крові і тканин Каталонії, який відповідає всім вимогам і гарантіям надійності для правильного зберігання, якісного скринінгу й розподілу тканини рогівки. Основні патології, які лікуються шляхом трансплантації рогівки: набряк рогівки через дистрофію або травму ендотелію; кератоконус і постінфекційні рубці; лейкома на рогівці; рогівковий герпес; бактеріальні виразки тощо. У разі набряку рогівки проводиться техніка DSAEK (Descemet Stripping Automated Endothelial Keratoplasty) — автоматична ендотеліальна кератопластика з розшаруванням десцеметової мембрани, яка полягає в трансплантації тільки глибинного шару рогівки. В інших випадках застосовується передня ламелярна кератопластика (DALK: Deep Anterior Lamellar Keratoplasty) або наскрізна кератопластика (PK: Penetrating Keratoplasty). У всіх випадках це амбулаторна операція з місцевою анестезією. Тільки за 2013 рік ми зробили 24 PK, 18 DSAEK і 7 DALK.Хочу відзначити, що результати приживлюваності матеріалу після трансплантації (тривалість прозорості) — 70,5% всіх випадків протягом 2 років. І це фантастично!»

















