Дані Державного експертного центру за 2011-2012 рр.
Дані Державного експертного центру за 2011-2012 рр.
Смертність від захворювань серцево-судинної системи (ССС) як і раніше посідає перше місце в структурі медичної смертності в усьому світі. На частку хвороб серцево-судинної системи припадає близько 30% усіх летальних випадків, що перевищує частки інфекційних захворювань (19%), онкологічних хвороб (13%), травм (9%) тощо (Harrison 2009). При цьому епідеміологи всього світу відзначають постійне збільшення кількості померлих внаслідок серцево-судинної патології: якщо в 1990 році воно становило 28%, то в 2001 р. досягло 29%, в 2010 р. — 30,8%, а в 2030 році, згідно з прогнозами ВООЗ, досягне 32,5% (Mackay J, Mensah G, 2004). За даними Центру медичної статистики МОЗ України, кількість хворих із захворюваннями ССС із 2011 по 2012 рр. зросла більш ніж на 414 тисяч осіб.
Сучасні методи фармакотерапії дозволяють домогтися зменшення кількості летальних випадків, інвалідизації таких пацієнтів, поліпшення їх якості життя. З іншого боку, вони можуть становити небезпеку для життя і здоров’я пацієнта внаслідок розвитку побічних реакцій. Згідно з українським законодавством, побічна реакція (ПР) — будь-яка небажана негативна реакція, яка виникає при використанні лікарських засобів (ЛЗ). Здійснення нагляду за побічними реакціями Міністерство охорони здоров’я (МОЗ) України поклало на ДП «Державний експертний центр МОЗ України» (ДЕЦ) (Наказ 898). Основним методом збору інформації про ПР ЛЗ в Україні, як і в інших країнах, є метод спонтанних повідомлень (Вікторов, 2007).
Мета роботи, матеріали та методи
Метою даної роботи було визначення частоти інформування про випадки ПР ЛЗ та закономірностей розвитку ПР кардіологічних ЛЗ в Україні у 2011 році.
Для аналізу були відібрані карти-повідомлення про ПР ЛЗ, надані в департамент післяреєстраційного нагляду (далі — Департамент) ДЕЦ лікарями України, дані яких внесені до бази ПР ДЕЦ. Усього в 2011 році було отримано 1577, а у 2012 — 1904 карти-повідомлення про ПР лікарських засобів, що впливають на ССС. У роботі були використані: Анатомо-терапевтично-хімічна класифікація ЛЗ ВООЗ (АТХ класифікація), Міжнародна класифікація хвороб 10-го перегляду (МКХ-10), класифікація ВООЗ причинно-наслідкового зв’язку між прийомом ЛЗ і ПР, що розвинулася.
Результати фармаконагляду
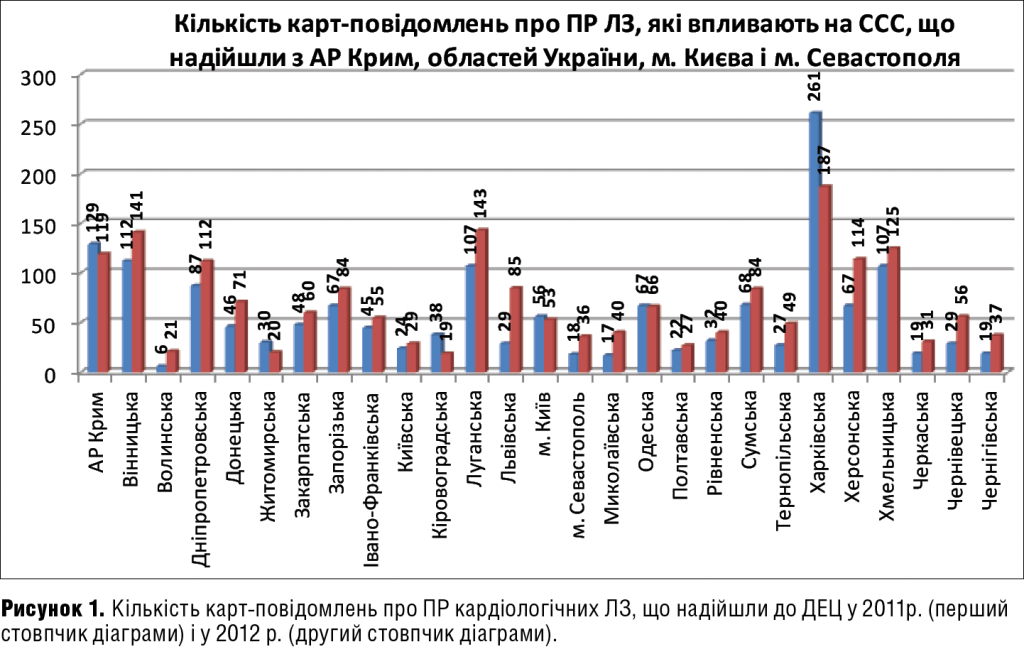
Кількість повідомлень про ПР ЛЗ, що впливають на функції ССС, у 2012 році порівняно з 2011 р. збільшилася в абсолютних цифрах, проте їх частка в загальному обсязі повідомлень статистично значимо зменшилася (p=0,0097). Якщо у 2011 році до бази даних ДЕЦ було внесено 1577 таких повідомлень, що склало 17,68% від загальної кількості карт (8918 повідомлень), то у 2012 році — 1904 карти, що склало 16,31% (від 11 674 записів). Найбільша кількість повідомлень про ПР кардіологічних ЛЗ надійшла з АР Крим, Харківської, Вінницької, Луганської та Хмельницької областей (рис. 1)
Аналізуючи захворюваність дорослого населення країни, ми виявили, що активність лікарів різних регіонів України в реєстрації ПР ЛЗ, які впливають на функції ССС, не однакова (табл. 1). Висока активність лікарів в інформуванні про ПР цього класу ЛЗ наголошується в АР Крим, Харківській, Вінницькій, Луганській та Хмельницькій областях. При цьому в 2012 р. у Харківській і Хмельницькій областях, а також в АР Крим кількість реєстрованих випадків знизилася, і тільки в Криму цей факт може бути частково пояснений зменшенням кількості хворих. Звертає на себе увагу й те, що у Львівській області та м. Севастополь кількість реєстрованих ПР серцево-судинних ЛЗ в 2012 році зросла найзначніше, при цьому в м. Севастополь кількість пацієнтів з досліджуваною патоло-гією навіть дещо скоротилася порівняно з попереднім роком.
При аналізі гендерних особливостей виникнення ПР велика частота відзначається у жінок (1068 карт, або 67,68%, в 2011 році; 1279, тобто 67,17%, в 2012 році), ніж у чоловіків (509 карт, або 32,32%, в 2011 році; 625, або 32,83%, в 2012 році). Дане співвідношення є постійним. Статистичних відмінностей між двома роками, що були проаналізовані, не виявлено (p=0,7582).
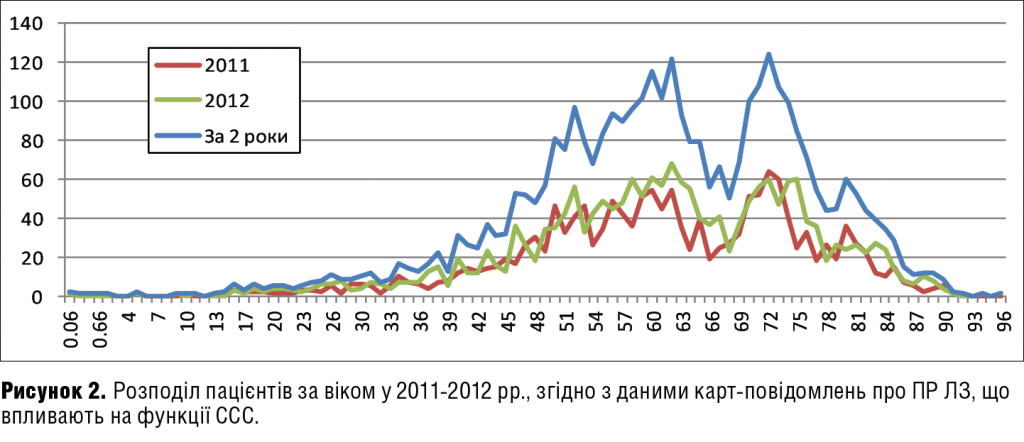
Виявлений нами специфічний характер розподілу кількості ПР в залежності від віку, який має вигляд двопікової кривої з максимумами в 62 і 72 роки і періодом «провалу» у віці 63-71 рік, на нашу думку, вимагає дуже детального вивчення в тісній співпраці з кардіологами.
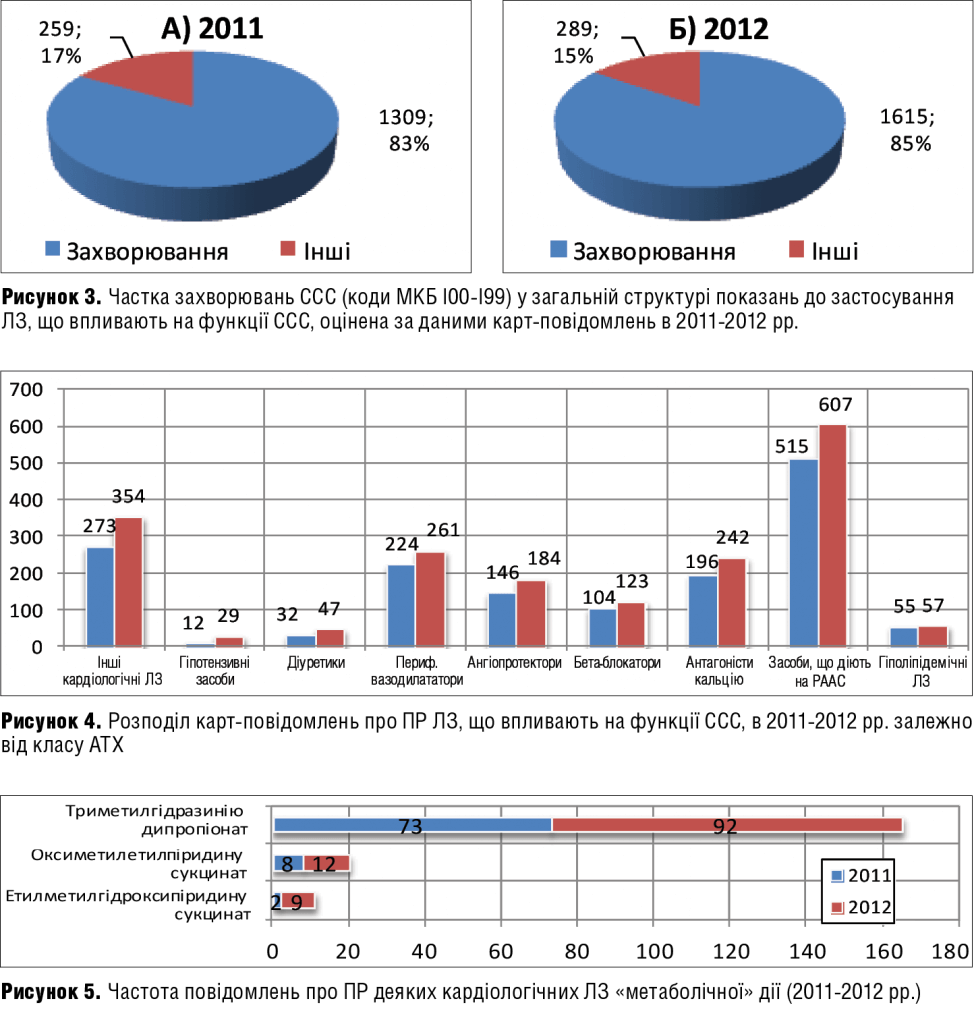
При аналізі показань до застосування ЛЗ, що спричинили ПР, ми виявили такі особливості: препарати, що впливають на стан ССС, використовуються не тільки в кардіології, а й в інших галузях медицини (наприклад, у гастроентерології, травматології, психіатрії, неврології тощо). При цьому відмінності між окремими класами нозологій (оцінювали діапазони кодів МКХ-10) виявилися статистично незначущими (p>0,05, за винятком груп R, V і Z — «Інша уточнена патологія», в якій p=0,042). Це свідчить про те, що частка ПР ліків, які впливають на ССС, але застосовуються в лікуванні некардіальної та несудинної патологій, є постійною і становить близько 15%.
Серед пацієнтів із серцево-судинною патологією ПР найбільш часто реєструвалися у хворих з артеріальною гіпертензією (есенціальною і симптоматичною. Коди МКХ I10-I15) і з ішемічною хворобою серця (I20-I25): у 2011 році — 494 (37,74% серцево-судинної патології) і 630 (48,13%), а в 2012 році — 637 (39,44%) і 703 (43,53%) відповідно.
Ще однією групою захворювань, яка має величезне соціальне значення з причини високої смертності, є цереброваскулярні порушення (класи МКХ I60-I69). У 2011 році кількість пацієнтів, що перенесли ПР серцево-судинних ЛЗ, з такими діагнозами становила 96 (7,33%) осіб, а в 2012 році — 153 (9,47%). Таким чином, в 2012 році спостерігається зростання кількості пацієнтів з ІХС (р=0,0145) та цереброваскулярною патологією (р=0,0461), але не пацієнтів з АГ (р=0,3754).
Однією з характеристик хворих, які важливі при аналізі чинників, що призводять до виникнення ПР, є алергологічний анамнез. Згідно з даними ДЕЦ, у досліджуваній вибірці пацієнтів в 2011 році він був ускладнений у 49 (3,11%) осіб, а в 2012 році — у 48 (2,52%). Таким чином, будь-якої статистично значимої відмінності між даними двох років не спостерігається (р=0,3459). Звертають на себе увагу випадки ігнорування алергоанамнезу: наприклад, призначення диротону (міжнародна непатентована назва (МНН) — лізиноприл) чоловікові 37 років з анафілактичним шоком на ліпразид (МНН — лізиноприл) в анамнезі і призначення ІАПФ каптоприлу пацієнтові, у якого спостерігався розвиток набряку Квінке при прийомі інших ІАПФ, призначення рибоксину хворому з неодноразовими випадками гіпотонії при використанні цього ЛЗ в анамнезі.
Також ми відзначили велику кількість випадків невдалих спроб лікарів уникнути розвитку сухого кашлю, спричиненого прийомом АПФ, за допомогою застосування інших представників цієї групи, що свідчить про недостатнє розуміння деякими лікарями механізмів розвитку цієї ПР.
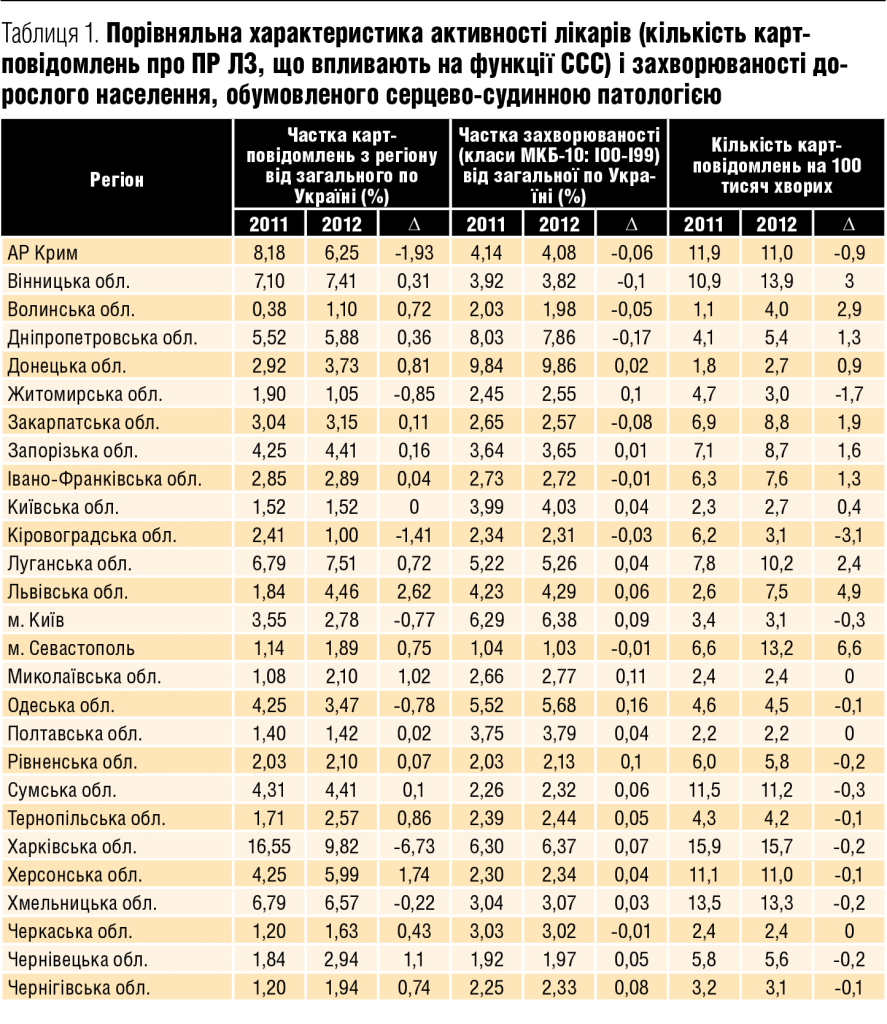
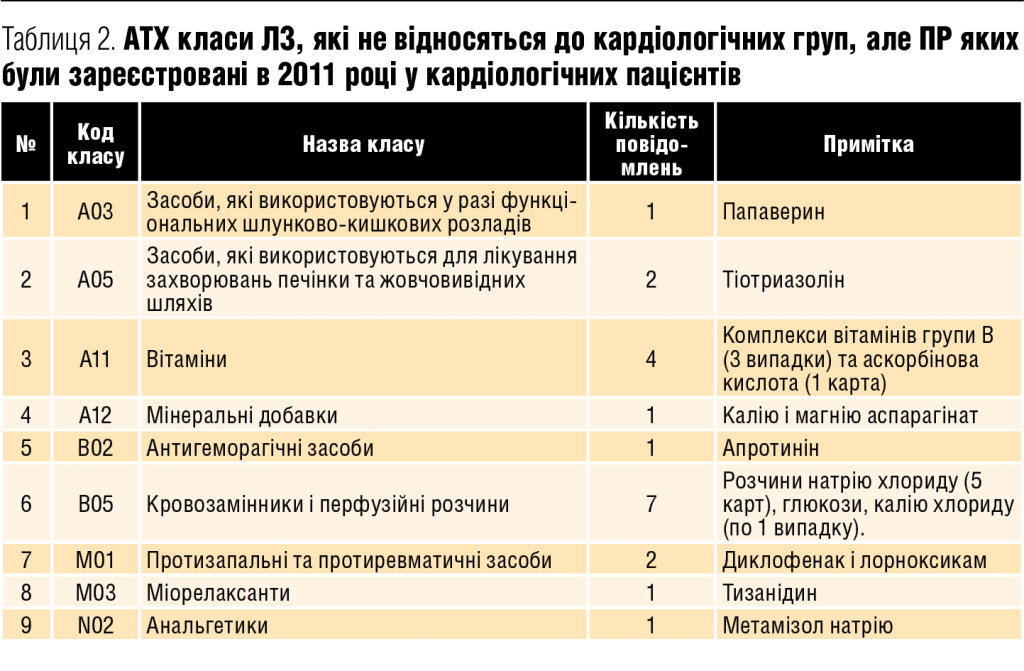
Аналіз внесених до бази даних ПР ЛЗ ДЕЦ, що впливають на функції ССС, показав, що у 2011 році кардіологічним пацієнтам призначали препарати фармакотерапевтичних груп, які належать, згідно з АТХ класифікацією ВООЗ, до ЛЗ, що впливають на травлення і метаболізм, протизапальних засобів, анальгетиків, плазмозамінників і т.д. (загальна кількість таких карт — 20, або 1,27% від загальної кількості, див. таблицю 2). У 2012 році в базу потрапили тільки ті ліки, які відносяться до АТХ групи «С», тобто до засобів, що впливають на ССС. Розподіл карт-повідомлень залежно від класу АТХ класифікації, без урахування ЛЗ, які відносяться до некардіологічних класів, представлено на рисунку 4.
Аналіз частот виникнення ПР ЛЗ різних кардіологічних груп показав, що в 2011-2012 рр. їх співвідношення виявилося порівнянним, а відмінності в розподілі лежать у межах статистичної похибки (р>0,05).
При вивченні структури розподілу ПР препаратів групи С01 «Кардіологічні засоби» (n=631) залежно від МНН ЛЗ ми виявили, що найбільша кількість повідомлень надходила про ПР ізосорбіду динітрату (49 і 63 в 2011 і 2012 році, відповідно), аміодарону (30 і 35, відповідно), тріметазадину (34 і 47), рибоксину (20 і 22 випадки). Якихось статистично значущих змін у частотах повідомлення ПР зазначених вище ЛЗ ми не виявили (р>0,05). Найбільш частими клінічними проявами ПР у цій групі виявилися неврологічні розлади (181 випадок, 28,68%), шкірні висипання (177; 28,05%) і диспепсичні розлади (61; 9,67%).
Звертає на себе увагу висока частота повідомлень про ПР препаратів, що містять триметилгідразинію пропіонат, оксиметилетилпіридину сукцинат або етилметилгідроксипіридину сукцинат (рис. 5). Відсутність чітко визначеної позиції цих сполук в АТХ класифікації ВООЗ ускладнює проведення аналізу особливостей їх використання, тому в своєму пошуку ми орієнтувалися на торговельні та міжнародні непатентовані назви. Безумовним «лідером» за кількістю повідомлень про ПР серед зазначених ЛЗ є триметилгідразинія дипропіонат (165 повідомлень, що складає 4,77% від загальної кількості карт, отриманих за 2 роки). Статистичної відмінності між показниками повідомлення 2011 і 2012 року для зазначених сполук нами не виявлено (р>0,05).
До наступної АТХ групи кардіологічних ЛЗ-С02 «Гіпотензивні засоби» фахівці ВООЗ відносять симпатолітики, гангліоблокатори, альфа-адреноблокатори, похідні гуанідину, піримідину, нітрофериціаніду і деякі інші гіпотензивні ЛЗ другої лінії, а також їх комбінації з діуретиками. У цій групі найбільша кількість повідомлень надходила на урапідил і доксазозин (18 і 11 повідомлень за 2 роки, відповідно). На наш погляд, така низька частота повідомлень про ПР ЛЗ цієї групи пояснюється вкрай рідкісним використанням подібних препаратів у сучасній українській кардіології, що, в свою чергу, зумовлено широким впровадженням сучасних протоколів терапії артеріальної гіпертензії та виміщенням препаратів другої лінії інгібіторів ангіотензинперетворюючого фактора (ІАПФ), бета-блокаторами, блокаторами ангіотензинових рецепторів (ІАР) тощо.
За клінічними проявами ПР розподілилися наступним чином: порушення ритму серця (11 карт, 26,83%), шкірні висипання (10 карт, 24,39%), неврологічні розлади (9 карт, 21,95%) і решта (11 випадків, 26,83%).
У зв’язку з цим невисокі показники частоти інформування про ПР групи С03 «Діуретики» на перший погляд дивують, адже відомо, що тіазидні і споріднені сечогінні засоби відносяться до першої лінії терапії АГ, а калійзберігаючі та петльові діуретики широко використовуються в лікуванні хронічної серцевої недостатності. Ми пояснюємо дане спостереження тим, що АТХ класифікація ВООЗ відносить до групи С03 виключно монопрепарати або ж комбінації діуретиків між собою, із солями калію, психолептиків та/або анальгетиками, але не з іншими кардіологічними засобами. Серед сечогінних препаратів найбільша кількість повідомлень про ПР надходила на індапамід (23 випадки), спіронолактон (20 карт), фуросемід та торасемід (16 і 15 випадків, відповідно). Часті клінічні прояви ПР ЛЗ цієї групи — шкірні висипання (36 повідомлень) і розлади ШКТ (13 карт). Порушення електролітного балансу, характерні для петльових та тіазидних діуретиків, описані тільки в одній карті (у відповідь на одноразовий прийом 80 мг фуросеміду у пацієнта розвинулися судоми м’язів нижніх кінцівок).
Олександр Матвеєв, Олена Коняєва, Олена Матвеєва
(Продовження читайте у наступному номері «ВЗ»)