За останні роки прийнято й опубліковано ряд рекомендацій, які висвітлюють питання діагностики, лікування і профілактики різних серцево-судинних захворювань. Затверджені рекомендації є настільним керівництвом для практичного лікаря, допомагаючи йому вирішувати складні діагностичні та тактичні завдання біля ліжка хворого. Водночас рекомендації висвітлюють основні дії лікаря, як правило, при одній нозології, що в повсякденній клінічній практиці зустрічається досить рідко, особливо в зрілому і літньому віці: в одного хворого діагностують 3-4, а то і більше захворювань. Це вимагає від лікаря ще більшої гнучкості в розумінні різних клінічних рекомендацій та оптимальному їх застосуванні щодо конкретного пацієнта.
За останні роки прийнято й опубліковано ряд рекомендацій, які висвітлюють питання діагностики, лікування і профілактики різних серцево-судинних захворювань. Затверджені рекомендації є настільним керівництвом для практичного лікаря, допомагаючи йому вирішувати складні діагностичні та тактичні завдання біля ліжка хворого. Водночас рекомендації висвітлюють основні дії лікаря, як правило, при одній нозології, що в повсякденній клінічній практиці зустрічається досить рідко, особливо в зрілому і літньому віці: в одного хворого діагностують 3-4, а то і більше захворювань. Це вимагає від лікаря ще більшої гнучкості в розумінні різних клінічних рекомендацій та оптимальному їх застосуванні щодо конкретного пацієнта.
Подібний підхід включає в себе таке поняття, як персоніфікована медицина. У різних рекомендаціях зазначаються істотні суперечності з використання тих чи інших діагностичних та лікувальних заходів. Так, у європейських і російських рекомендаціях з артеріальної гіпертензії (АГ) вже протягом кількох років не рекомендується використовувати поєднання препаратів, що впливають на ренін-ангіотензин-альдостеронову систему (РААС), та блокаторів мінералокортикоїдних рецепторів або спіронолактону. До першої групи препаратів відносяться інгібітори ангіотензинперетворюючого ферменту (іАПФ) та блокатори рецепторів ангіотензину (БРА), до другої — еплеренон і спіронолактон. Подібна обережність є цілком обґрунтованою, оскільки і перша, і друга групи препаратів сприяють затриманню калію в організмі, що може спричинити різні порушення в провідній системі серця аж до його зупинки. Крім того, в умовах розвитку нефросклерозу, що нерідко відбувається у літніх пацієнтів при тривалій АГ, цукровому діабеті (ЦД), обидві групи препаратів зумовлюють погіршення функції нирок, що супроводжується підвищенням креатиніну крові. Тим часом, у європейських і російських рекомендаціях, присвячених серцевій недостатності, тривале поєднання перерахованих вище груп препаратів є рекомендованим і навіть обов’язковим. Даний приклад ще раз підкреслює неоднозначність різних підходів і рекомендацій, адже поєднання АГ і хронічної серцевої недостатності (ХСН) зустрічається досить часто.
Бета-адреноблокатори
Не менш складним завданням є використання одних і тих самих груп лікарських препаратів при різних захворюваннях. Так, клас b-адреноблокаторів використовується при трьох основних нозологіях, пов’язаних із серцево-судинними захворюваннями, тобто при АГ, ішемічній хворобі серця (ІХС) та ХСН. Тим часом, методологія їх застосування, мета і досягнення рівня частоти серцевих скорочень (ЧСС) при тих чи інших станах значно різняться. У лікуванні АГ, незважаючи на неодноразові спроби витіснити b-блокатори з основних класів антигіпертензивних препаратів, особливо з боку Британської асоціації, вони продовжують посідати своє «гідне» місце. Більш того, в останніх європейських рекомендаціях з АГ вони отримали два нових показання: наявність фібриляції передсердь і аневризми аорти. При цьому слід зазначити, що, незважаючи на суперечності в їх застосуванні, все ж вироблений міжнародний консенсус їх використання при АГ. Безумовно, вони повинні призначатися лише тим хворим, у яких є супутні ІХС, ХСН, порушення серцевого ритму або гіперкінетичний синдром із відповідними суб’єктивними відчуттями. Крім того, заперечення, що виникають проти використання деяких b-блокаторів, як правило, неселективних або малоселективних (пропранолол, атенолол, метопролол тартрат), не можна в жодному разі переносити на високоселективні препарати (бісопролол, метопрололу сукцинат форми ЗОК, бетаксолол), що володіють додатковими судинорозширювальними властивостями (небіволол, карведилол).
Зовсім інша справа із застосуванням b-блокаторів при ІХС. Опубліковані в 2013 р. Європейські рекомендації з ведення хворих зі стабільною стенокардією як і раніше відводять b-блокаторам основне місце в лікуванні ІХС (клас доказової ефективності IA). Безумовно, в даному випадку вони не можуть призначатися всім хворим поспіль. Найбільш прийнятною нішею є стенокардія напруги, при якій застосування цієї групи препаратів є обов’язковим у разі відсутності протипоказань. При стабільній стенокардії лікування починають з малих або частіше середніх доз із поступовою титрацією препарату до цільових рівнів ЧСС. Чим вищий функціональний клас (ФК) стенокардії напруги, тим меншим стає ЧСС до зменшення або зникнення ішемії. Вважається, що в середньому подібна ЧСС повинна становити 55-60 уд./хв. Однак при 3-4 ФК стенокардії зазвичай необхідна ЧСС становить навіть 50-55 уд./хв.
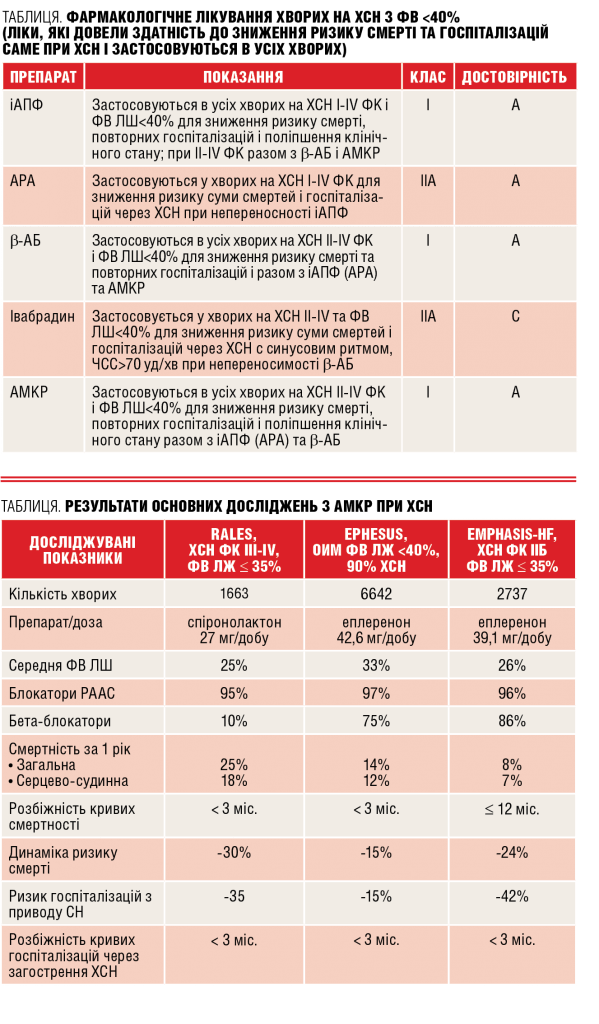
Обґрунтуванням застосування b-адреноблокаторів (БАБ) при ХСН (доказ ефективності IA) є блокада симпатоадреналової системи. Негативною властивістю застосування БАБ при ХСН є зниження скорочувальної здатності міокарда. Тому необхідно суворо дотримуватися правил призначення БАБ хворим із ХСН:
- БАБ можуть бути призначені лише за стабілізації стану у хворих з декомпенсацією ХСН;
- перед призначенням БАБ повинні бути підібрані адекватні дози іАПФ та діуретиків;
- при ХСН дозволено застосування тільки 4-х БАБ: метопрололу сукцинату, карведилолу, бісопрололу і небівололу;
- лікування БАБ має починатися з 1/8 терапевтичної дози;
- дози БАБ слід збільшувати дуже повільно (не частіше 1 разу на 2 тижні);
- дози БАБ необхідно титрувати до оптимальних, тобто зниження ЧСС
- у перші 3-4 тижні використання БАБ може відбутися посилення ознак ХСН через їх негативну інотропну дію. У цих випадках слід повернутися до попередньої дози препарату і збільшити, при можливості, дози іАПФ та діуретиків, а через кілька тижнів спробувати знову збільшити дозу БАБ.
Антагоністи кальцію
Істотною зміною в підході до лікування хворих зі стабільною ІХС у Європейських рекомендаціях 2013 є підвищення рівня доказовості ефективності антагоністів кальцію. Фактично ці препарати отримали той же рівень рекомендацій до застосування, що і b-блокатори. Їх використання вважається оптимальним при вазоспастичній стенокардії, яка спостерігається приблизно в 15-20% випадків і переважно у жінок.
У цьому разі на перший план у лікуванні подібних форм стенокардії виходять дигідропіридинові антагоністи кальцію — довгостроково діючі ніфедипін, фелодипін, амлодипін, лерканідипін. З даної групи препаратів найчастіше використовується амлодипін. Властивості амлодипіну дуже різноманітні, оскільки він володіє не тільки вираженою гіпотензивною, а й антиішемічною та антисклеротичною дією, що робить його досить привабливим для застосування у хворих зі стабільною ІХС. Ще більш раціональним є поєднання двох основних класів антиішемічних препаратів, що підвищує ефективність їх застосування як при АГ, так і при ІХС, а також у разі поєднання цих діагнозів. Водночас, як відомо, збільшення кількості прийнятих пацієнтом препаратів знижує прихильність до лікування. З’єднання двох речовин в одній таблетці є найбільш раціональним у випадку бісопрололу та амлодипіну: обидва препарати, з одного боку, доповнюють позитивні ефекти один одного, а іншого — усувають можливі негативні наслідки їх застосування.
Застосування антагоністів кальцію, особливо верапамілу та дилтіазему, при ХСН протипоказане, тим більше при зниженні фракції викиду лівого шлуночка <40%. У той же час такі дигідропіридинові антагоністи кальцію, як фелодипін і амлодипін, хоча й не мають істотних свідчень при ХСН, можуть застосовуватися у хворих на АГ в поєднанні з ХСН. При клапанних вадах серця, які в переважній більшості випадків супроводжуються виникненням ХСН, амлодипін здатний зменшити обсяг регургітаційного струменя, що робить перспективним його застосування разом із амлодипіном.
Блокатори ренін-ангіотензин-альдостеронової системи
Аналогічна ситуація і з застосуванням засобів, що блокують РААС, зокрема, іАПФ і БРА, при різних серцево-судинних захворюваннях. Так, усі іАПФ і БРА мають у показаннях АГ. В Європейських рекомендаціях 2013 р.
обидві групи препаратів визнані ідентичними для лікування АГ (за кращої переносності БРА), хоча слід зазначити, що іАПФ більш ефективні для зниження АТ в молодому і зрілому віці, коли є підвищена активність РААС. Водночас БРА зберігають свою ефективність у всіх вікових групах. Це пояснюється тим, що механізм дії БРА менше залежить від активності РААС. Висловлювана раніше думка про те, що іАПФ ефективніші у чоловіків, а БРА — у жінок, не знайшла свого підтвердження у європейських експертів. Відкритим залишається питання про переваги застосування БРА й антагоністів транспорту іонів кальцію для профілактики і лікування цереброваскулярних захворювань у хворих на АГ.
Ще складніше розібратися з призначенням іАПФ і БРА у хворих на ХСН. іАПФ як і раніше відносять до першої лінії лікарських засобів, що використовуються для лікування хворих на ХСН. іАПФ є ефективними як для лікування, так і для профілактики ХСН. Вони показані навіть тим пацієнтам, у яких надалі можливий розвиток ХСН, наприклад, при передньому гострому інфаркті міокарда з зубцем Q. Теоретичне припущення про те, що ліпофільні іАПФ мають перевагу перед гідрофільними препаратами як при АГ, так і при ХСН через їх краще проникнення в тканини, не знайшло свого підтвердження в клінічних дослідженнях. У той же час кожен з іАПФ має свою клінічну нішу для застосування. Так, каптоприл і еналаприл є високоефективними іАПФ для лікування ХСН. Однак необхідність їх прийому 2-3 рази на добу обмежує можливість широкого застосування через низьку прихильність хворих до лікування. іАПФ добової дії також мають свої певні точки докладання при ХСН. Відомо, що периндоприл і раміприл переважно показані при ХСН ішемічного ґенезу, а зофеноприл — після перенесеного інфаркту міокарда. Лізиноприл ефективніший для хворих із ураженням печінки, жовчовивідних шляхів, при ожирінні й одночасному прийомі з НПЗП, оскільки повністю виводиться нирками. Водночас фозиноприл, спіраприл і трандолаприл мають подвійний шлях виведення з організму — через печінку і нирки. У силу цієї обставини їх доцільно застосовувати при ураженні нирок. Необхідно пам’ятати про те, що у 5-15% хворих із ХСН у ході лікування виникає підвищення креатиніну внаслідок лікування препаратами, які блокують РААС. До них відносяться не тільки іАПФ і БРА, а й блокатори мінералокортикоїдних рецепторів (еплеренон), а також спіронолактони. Це не враховуючи той факт, що вже початково у хворих з ХСН ІІБ-III стадії 3-4 функціонального класу нерідко спостерігається підвищення креатиніну і зниження швидкості клубочкової фільтрації. Ці препарати вимагають зменшення дози лише при зниженні швидкості клубочкової фільтрації менше 30 мл/хв.
Менш визначеним є питання про застосування БРА у хворих на ХСН. Істотне значення мають дози застосовуваних ліків. Так, переконливо показано, що лозартан лише в дозі 150 мг/добу достовірно знижував ризик смерті хворих на ХСН, тобто його ефективність дорівнює іАПФ. У той же час у дозі 100 мг він лише запобігав розвитку ХСН у пацієнтів із ЦД і нефропатією. А в нерідко застосовуваній дозі 50 мг він здатний надати лише гіпотензивну дію, тобто може застосовуватися для лікування АГ, але не ХСН. Для отримання клінічного ефекту у хворих на ХСН необхідне застосування валсартану в дозі 320 мг/добу (двічі по 160 мг), а кандесартану — 32 мг, що далеко не завжди можливо при ХСН внаслідок розвинення гіпотонії. Таким чином, питання про застосування БРА у хворого на ХСН може розглядатися лише тоді, коли вичерпано всі можливості для застосування іАПФ.
Не менш важливі відомості про користь застосування блокаторів РААС з метою впливу на процеси ішемії та атеросклерозу при ІХС. Треба підкреслити, що існують достовірні відомості про те, що на дані процеси впливають тільки іАПФ. В останніх Європейських рекомендаціях щодо стабільної ІХС йдеться також про те, що дані препарати впливають не тільки на атеросклеротичний процес у коронарних судинах, але й на периферичний кровотік (сонні артерії і судини нижніх кінцівок). При цьому найдокладніше висвітлено про застосування периндоприлу та раміприлу, причому в максимальній дозі — відповідно 8 і 10 мг.
Статини
Істотної актуальності останнім часом набуває питання застосування ліпіднормалізуючих препаратів, і, зокрема, статинів, у різних клінічних ситуаціях. Безумовно, стратифікація ризику розвитку серцево-судинних подій або смерті в найближчі 10 років, яка проводиться за шкалою SCORE або Фрамінгемскою системою для пацієнтів із наявністю факторів ризику, як і раніше зберігає своє значення. Виходячи зі ступеня ризику, визначаються і цільові рівні загального холестерину та ліпопротеїдів низької щільності у конкретних пацієнтів. Однак не менше, а, можливо, навіть більше значення має клінічна ситуація, в умовах якої здійснюється терапія статинами. Так, при гострому коронарному синдромі, незалежно від рівня ліпідів, повинні застосовуватися 80 мг аторвастатину або 20 мг розувастатину. Подібна тактика часто рятує життя пацієнтам, оскільки дозволяє знизити кількість ускладнень і летальність при інфаркті міокарда як із зубцем Q, так і без нього, а також при нестабільній стенокардії. За стабільного перебігу ІХС мозку або нижніх кінцівок дози статинів, як правило, в 1,5-2 рази менші.
У даній ситуації прагнення досягти цільового рівня ХС ЛПНГ, що визначений як нижчий 1,8 ммоль/л, має більше значення, ніж при гострому коронарному синдромі. У той же час у хворих з АГ, згідно з даними англо-скандинавського дослідження ASCOT, додавання всього 10 мг аторвастатину до терапії іАПФ, периндоприлом і антагоністом кальцію амлодипіном дозволило на 15-20% запобігти виникненню нових серцево-судинних захворювань (в першу чергу, інфарктів та інсультів), а також знизити смертність від них. Подібна «потрійна терапія» при АГ (блокатор РААС, антагоніст кальцію і статин) з 2005 р. стала новим європейським стандартом лікування даного захворювання. Застосування її протягом 3,5-5 років у пацієнтів із неускладненою АГ дозволило майже на 50% знизити розвиток нових випадків серцево-судинних захворювань і судинних катастроф. Таким чином, методологія використання статинів при різних клінічних станах значною мірою відрізняється як щодо доз, так і щодо мети застосування даного виду терапії.
Якщо при гострому коронарному синдромі лікар повинен діяти швидко й рішуче, призначати високі дози статинів, не чекаючи відповіді з лабораторії про рівень холестерину, то при стабільному перебігу різних ішемічних процесів у серці, головному мозку або нижніх кінцівках лікар значною мірою орієнтується на рівень ліпідів і повинен титрувати дози аж до досягнення необхідних цільових рівнів.
Таким чином, подібну сучасну стратегію застосування статинів у стислому вигляді можна викласти наступним чином: при гострому коронарному синдромові вона носить життєрятівний характер, при стабільному перебігу ішемічних процесів — лікувальний, за наявності факторів ризику (у тому числі АГ) —профілактичний.
Використана інформація: rmj.ru
Тетяна ПРИХОДЬКО, «ВЗ»