На Полтавщині 1 квітня 2019 року стартував пілотний проект медичного обслуговування населення за програмою медичних гарантій вторинної (спеціалізованої) медичної допомоги. Нині до нього прикута увага не тільки управлінців від медицини, а й пересічних лікарів, які з великою надією очікують змін на краще і з певним острахом – нових проблем. Що переважає в пілотному проекті та чи стане він дороговказом-2020 для госпітального сектора всієї держави? Про це – наша розмова з директором Департаменту охорони здоров’я Полтавської ОДА Віктором Лисаком.

ВЗ Пілотний проект стартував на Полтавщині невипадково. Ваша область була найбільш підготовленою до запровадження новацій чи найбільш рішучою в бажанні здійснити такий крок?
 Віктор Лисак, директор Департаменту охорони здоров’я Полтавської ОДА
Віктор Лисак, директор Департаменту охорони здоров’я Полтавської ОДАРозпочато формування майстер-планів госпітальних округів у розрізі кожного лікувально-профілактичного закладу з використанням матеріалів аудиту проекту «Фінансування та управління охороною здоров’я» і результатів попередніх досліджень фахівців різних рівнів.
ВЗ Які перші підсумки нинішнього пілотного проекту?
— Ми вважаємо, що цілком впоралися з його технічними завданнями. Уперше в Україні в межах формування моделі госпітального сектора відбулося укладання контрактів між замовником і надавачем медичних послуг. Наразі 85% спеціалізованих закладів Полтавщини вже змінили свій статус на комунальне некомерційне підприємство (КНП). Ми відпрацювали механізми взаємодії напрямків реформи, збору й аналізу результатів виконаних робіт. Це головне, що від нас вимагали.
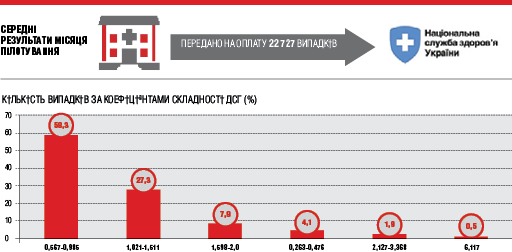
Усі заклади, які беруть участь у пілоті, протягом кількох місяців отримують гроші за новою моделлю фінансування: 60% коштів на стаціонарну допомогу надходять у якості так званого глобального бюджету (щомісячна фіксована сума на підставі даних за попередні періоди), 40% — залежно від кількості та характеристики випадків госпіталізації за ваговими коефіцієнтами. Оплату за кожен окремий випадок госпіталізації розраховують за формулою: середня вартість випадку (згідно з даними досліджень), помножена на коригувальні коефіцієнти — залежно від діагнозу, класу хвороб, рівня стаціонарного закладу тощо. Комунальні некомерційні підприємства звітують про кількість і структуру випадків госпіталізації безпосередньо Національній службі здоров’я України, яка збирає й обробляє ці дані та на їх підставі виплачує КНП кошти за актами виконаних робіт. Тобто нині у них з’явилася можливість самостійно управляти власними ресурсами. Це вже не мрія, а реальність. І досягнути її вдалося завдяки попередній підготовчій роботі.
У першу чергу завдяки управлінцям галузі. Зокрема, підготували 40 осіб за програмою Leaders for Health, розробленою Львівською бізнес-школою Українського католицького університету (LvBS) та агенцією Be-It Health & Social Impact у межах проекту Світового банку, який фінансує Швейцарська агенція з розвитку співробітництва. Програма допомогла сформувати агентів глобальних змін і команди однодумців.
Реалізація пілотного проекту протягом 4 місяців дала змогу зрозуміти, що процес надання медичних послуг у лікарнях можна зробити ефективнішим завдяки використанню сучасних інструментів і методів фінансування.
Лікувально-профілактичні заклади своєчасно й набагато якісніше почали збирати дані щодо наданих послуг у госпітальному секторі. Також забезпечено відповідність встановлених діагнозів МКХ-10. Важливим моментом є внесення до картки пацієнта, який вибув зі стаціонару (форми 066/о), супутніх патологій. Тут активно залучають електронну програму FinHealth. Це допомогло визначити складність кожного конкретного пролікованого випадку за ваговими коефіцієнтами. Зокрема, пілотний проект засвідчив збільшення кількості госпіталізованих (на 4%) та підвищення рівня складності випадків (до 5,3%) на тлі зменшення термінів лікування.
ВЗ Обійшлося без проблем?
— Ще у 2018 році ми передбачали, що перешкодами для впровадження пілоту можуть виявитися недостатня кількість необхідної комп’ютерної техніки й інформаційних систем, проблеми підключення закладів до системи електронної охорони здоров’я, їх готовності до перетворення на КНП тощо. І намагалися їх усунути. Показовим у цьому плані є приклад Новосанжарської ЦРЛ, де було встановлено 66 комп’ютерів, що дало змогу створити локальну мережу закладу. Лікарня забезпечена доступом до швидкісного інтернету, усі її служби комп’ютеризовані майже на 98%. У грудні 2018 року цей заклад придбав і встановив відповідне програмне забезпечення — МІС «Поліклініка і cтаціонар» на 37 робочих місць. Працівники лікарні на курсах підвищення кваліфікації опанували навички роботи з комп’ютером, зокрема в МІС.
Інший приклад — Кременчуцька ЦРЛ, де забезпеченість робочих місць комп’ютерами на 1 серпня 2019 року становила 93%, а по стаціонару — 100%. Усі вони підключені до швидкісного інтернету й об’єднані в локальну мережу.

Деякі проблеми виникали і в процесі автономізації закладів та їх перетворення на КНП. Зокрема, щодо реєстрації, оцінки майна, роботи ліквідаційних комісій, проведення відповідної роботи з представниками органів виконавчої влади та місцевого самоврядування, депутатського корпусу, а також з окремими колективами і мешканцями населених пунктів. Вирішувати їх допомагало в тому числі й систематичне проведення відповідних тренінгів і семінарів. Частина закладів швидко підключилася до цього процесу, інші — поетапно. Але в цілому він завершився своєчасно. Наразі в «пілоті» беруть участь 56 медичних закладів області. Усі вони перетворені на КНП, отримали ліцензію на медичну практику. При цьому комп’ютеризовано 70% робочих місць, а за рахунок коштів Світового банку оновлено лабораторно-діагностичну базу. Тож вони підписали угоди з НСЗУ з 1 квітня нинішнього року і працюють за новими правилами.
ВЗ Чи достатній рівень матеріально-технічного оснащення закладів, особливо вторинного рівня, для їх ефективного входу в реформу-2020, виконання її вимог, утримання на «плаву» та ще й претендування на додаткове фінансування?
— Залучення ресурсів з різних джерел (Державного фонду регіонального розвитку, Фонду розвитку територій Полтавської області, місцевих бюджетів) та співпраця зі Світовим банком допомогли наблизити матеріально-технічну базу КНП до належного рівня. Наразі всі заклади охорони здоров’я мають необхідне комп’ютерне оснащення і підключені до локальної мережі для оперативного відправлення картки пацієнта, що вибув зі стаціонару, до обласного інформаційно-аналітичного центру.
Було замінено значну кількість застарілих рентгенапаратів, хоча в деяких лікарнях частина такого обладнання ще потребує оновлення, тож робота триває. Щодо апаратів УЗД, обладнання для лабораторної служби (біохімічних, гематологічних та інших аналізаторів), то всі заклади забезпечені ними за єдиним стандартом. Завдяки цьому працюють за єдиною методикою, використовують однакові реактиви, і не виникає «різночитань» результатів аналізів.
Придбано апарати для добового моніторування артеріального тиску, електрокардіографи, дефібрилятори, апарати штучної вентиляції легень тощо. Тобто лікувальні заклади можуть працювати за принципами доказової медицини.
Дещо складніша ситуація із забезпеченням найвищих стандартів для надання так званих пріоритетних послуг у закладах інтенсивного лікування. Зокрема, необхідно докупити комп’ютерні томографи (у трьох лікарнях уже можемо планувати надання таких послуг. Четверта готується).
Маємо ще раз оцінити наявні резерви для надання високоспеціалізованих послуг і привести матеріально-технічну базу закладів у повну відповідність до вимог НСЗУ. Деякі відділення буде перепрофільовано під спеціалізовані блоки для лікування інсультів та інфарктів. Але порівняно з іншими областями у нас уже забезпечено основні критерії їх діяльності.

ВЗ Впораються чотири лікарні з потоком хворих? Не виникне проблем з доступністю такого виду допомоги для населення?
— По-перше, окрім згаданих лікарень інтенсивного лікування другого рівня існують ще й відповідні заклади першого рівня. По-друге, ми працюємо над тим, аби населення області незалежно від місця проживання мало змогу отримувати якісні медичні послуги, що відповідають сучасним стандартам і протоколам лікування. Тому складаємо оптимальні клінічні маршрути пацієнтів. Наприклад, наказом по Департаменту охорони здоров’я Полтавської ОДА врегульовано оптимальну взаємодію лікувально-профілактичних закладів області різних рівнів для надання медичної допомоги при гострому коронарному синдромі та гострому інфаркті міокарда. Він набуде чинності 1 вересня нинішнього року. У документі чітко розписано, хто чим займається, як відбувається маршрутизація пацієнтів у тому чи іншому напрямку. Особливу увагу приділяємо роботі екстреної медичної допомоги: усі автомобілі служби на 100% укомплектовані необхідним обладнанням, зокрема й для передачі даних. Спільно з Європейською асоціацією лікування інсультів на базі тренінгового центру проводимо навчання медперсоналу з організації та надання медичної допомоги при серцево-судинних захворюваннях.
ВЗ Чи вважаєте достатніми для нормального функціонування закладів за новими правилами у 2020 році тарифи, запропоновані в пілотному проекті?
— Наразі відпрацювання моделі оптимального функціонування закладів за новими правилами триває, тож можна обговорювати й питання доцільності підвищення тарифів. Але передусім керівники мають уважно проаналізувати, кого і як лікують у їх закладах. Чи це дійсно ті випадки, що потребують госпіталізації? За нашими даними (а в нових умовах роботи вони об’єктивно віддзеркалюють реальний стан речей), 50% випадків госпіталізації по області мають коефіцієнт складності до 0,7, тобто таких пацієнтів можна й потрібно лікувати амбулаторно! Тож, наприклад, за ІІ квартал 2019 року лише в Полтавській ЦРЛ кількість випадків госпіталізації скоротилася на 3,6%, зате рівень їх складності зріс на 0,7%, а тривалість лікування випадку зменшилася на 12,5 дня. Тому керівникам закладів потрібно турбуватися не лише про підвищення тарифів (хоча це також важливо, аби планувати на перспективу), а й про раціональне використання наявних ресурсів. Не треба «чіплятися» за ліжка і дбати про те, щоб вони були заповнені, аби показати владі «активність» роботи. Доцільніше турбуватися про ефективне господарювання і детальний аналіз кожного пролікованого випадку.
Зрозуміло, що керівникам потрібно навчитися організовувати роботу закладів відповідно до фінансових планів. Тож і надалі маємо готувати менеджерів, адже вони повинні добре розуміти особливості фінансування автономізованих закладів охорони здоров’я. Добре, що завдяки реалізації «пілоту» керівництво лікарень отримало можливість бачити й аналізувати щоденні звіти діяльності закладу — по кожному відділенню і по кожному лікарю (яке він має навантаження, яку роботу виконує від моменту госпіталізації пацієнта до його виписування зі стаціонару). Відповідно й лікарі розуміють, що їх заробітна плата залежить не тільки від кількості пролікованих хворих, а й від якості наданих послуг. Такі підходи змушують медичних працівників постійно навчатися та вдосконалюватися. А медичні заклади в умовах конкуренції зацікавлені в тому, аби забезпечувати належний сервіс і впроваджувати новітні технології.
ВЗ Чому тільки 27 лікарень Полтавщини отримали від НСЗУ додаткові кошти порівняно з «історичним бюджетом» минулих років? Що стримує такий потік в інші заклади?
— Бо вони спрацювали краще, у них більше пролікованих випадків. До того ж іще 9 закладів працюють лише за глобальним бюджетом. Аналіз попередніх результатів роботи дає змогу стимулювати як колективи лікарень, так і управлінців, а не просто очікувати кошти за кошторисними призначеннями й утримувати при цьому стіни й ліжка. Конкретні дані про кількість пролікованих випадків допомагають приймати ефективні рішення. Це суттєвий крок уперед. За час реалізації «пілоту» (4 місяці) в медичних закладах Полтавщини зареєстровано понад 88 тис. випадків госпіталізації, найпоширенішими причинами яких були хвороби системи кровообігу — 14%, органів дихання — 7%, нервової системи — 6%, хвороби вуха, горла, носa та верхніх дихальних шляхів — 6%, травми та їх ускладнення — 5%.
Усього за цей час учасники «пілоту» отримали за договорами з НСЗУ 422,7 млн грн, у тому числі 286,8 млн грн у вигляді глобального бюджету, 135,9 млн грн як оплату за випадки госпіталізації. Серед лідерів — Полтавська обласна клінічна лікарня ім. М. В. Скліфосовського (56,8 млн грн), Дитяча міська клінічна лікарня Полтавської міської ради (17,1 млн грн), Лубенська лікарня інтенсивного лікування (16,9 млн грн), Миргородська (15,7 млн грн) і Полтавська ЦРЛ (13,7 млн грн).
ВЗ На що передусім витрачають кошти тепер уже автономізовані заклади?
— У цьому питанні лікарні дотримуються складених фінансових планів. У кожної лікарні вони різні та конкретизовані, затверджені сесіями рад відповідних рівнів. Інформації про те, куди конкретно спрямовуються кошти, наразі не узагальнено, оскільки минуло зовсім небагато часу. До того ж колективні угоди, у яких і будуть прописані ці питання, поки що в процесі підготовки. Вони будуть конкретизованими для кожного закладу.
ВЗ Лікарі задоволені новим механізмом, апробованим у пілотах? Їх доходи збільшилися?
— Звісно, кожен із них має власну думку. Але переважна більшість медичних працівників з розумінням сприймають необхідність впровадження основних принципів трансформації галузі. Для Полтавщини — це велика відповідальність, адже ми відпрацьовуємо нову модель реалізації державних гарантій медичного обслуговування населення, а також реальна можливість точно й ефективно прогнозувати потребу населення в медичних послугах на майбутнє та раціонально використовувати кошти. По суті, пілотний проект тільки розпочався. Триває процес технічного відпрацювання його особливостей. Водночас у кожному закладі готують колективну угоду — головний документ, який врегульовує фінансові питання щодо оплати праці. Такі угоди є в усіх закладах, подекуди укладено нові, прогресивніші. Наприклад, у Чутівській ЦРЛ розробили власні підходи до оплати праці: якщо заклад виконує всі умови, передбачені угодою з НСЗУ, працівників преміюють. Чітко прописано, за що лікар може отримати премію. Враховано важливі показники діяльності колективу, кожного працівника, а також відсутність недоліків у роботі, наприклад, в оформленні медичної картки пацієнта тощо. Усі заклади працюють над укладанням більш досконалих колективних угод — у когось це виходить краще, у когось гірше, залежно від наявності здібних менеджерів і позиції колективу. Однак мені приємно, коли медичні працівники говорять, що нові умови роботи для них — драйв.

ВЗ Найбільші побоювання медичної спільноти cтосуються можливих скорочень штатів і необхідності оптимізувати заклади до критичного рівня, якими супроводжувалося чимало реформаторських ідей. Чи обійшовся пілотний проект без таких радикальних заходів?
— Наразі питання щодо скорочення лікарів і закладів не порушували. Головним моментом є раціональне використання ресурсів, у тому числі й кадрових. Тож основний чинник функціонування КНП — менеджмент. Адже директивні документи минулих років щодо штатних розписів, забезпеченості лікарями та ліжками вже не діють. Тому потрібно на місцях шукати ідеальну формулу власних перспектив. Не варто боятися оптимізації, просто її слід проводити з «розумом», а не розмахуючи шаблею. Як приклад: у Новосанжарській ЦРЛ здійснено вмотивовану й раціональну оптимізацію структури лікарні: об’єднано хірургічне та гінекологічне відділення, закрито акушерське (бо за 2018 рік там прийняли пологи тільки у 72 жінок). При цьому в лікарні залишили резервну пологову залу на випадок екстрених ситуацій, а в хірургічному відділенні виділили 2 ліжка патології вагітності. Також закрили терапевтичне відділення, що розташовувалося за 40 км від Нових Санжар. Завдяки такій оптимізації вдалося скоротити ліжковий фонд лікарні зі 132 до 120 ліжок, тепер показник забезпеченості ними становить 36 на 10 тис. населення.
Усі комунальні заклади напрацьовують власний досвід менеджменту, колективної роботи. Чим вищий рівень надання медичної допомоги, тим складніші та відповідальніші завдання. КНП виживуть, якщо матимуть фахівців достатнього рівня кваліфікації, попит у населення та забезпечать конкурентні умови праці.
ВЗ Останнім часом розгорілися пристрасті навколо ситуації в Решетилівській центральній районній лікарні, нібито там не вистачає коштів, лікарі звільняються через низькі зарплати…
— Поговорімо мовою цифр, відкинувши емоції. Виконання бюджету цієї лікарні за минулий рік становило 18,9 млн грн. З них медична субвенція — 15,3 млн грн, дотація з державного бюджету — 1,3 млн грн, кошти районного бюджету — близько 1 млн грн, міжбюджетні трансферти з інших бюджетів — 1,2 млн грн (бюджети кількох об’єднаних територіальних громад, сільських рад тощо).
Станом на 30 липня цього року бюджет закладу сягав 18,3 млн грн. З 1 квітня ЦРЛ уклала договір із НСЗУ на суму 12,4 млн грн. Протягом ІІ кварталу 2019 року лікарня перевиконала планові показники на 216,6 тис. грн, тож 26 липня на цю суму збільшено й договір з НСЗУ. Відтак на 2019 рік на заробітну плату колективу закладу передбачено майже на 1,5 млн грн більше, ніж у попередньому. Середньомісячна заробітна плата в лікарні за І квартал 2019 року становила 5710 грн, за ІІ — 6367 грн.
ВЗ Які кошти в цілому отримав медичний бюджет області в межах «пілоту», порівняно з субвенцією?
— Додаткового фінансування з державного бюджету на реалізацію «пілоту» не виділяли. Тобто фінансування пілотних закладів, як і в інших областях, відбувається із загального обсягу медичної субвенції територіально-адміністративних одиниць — відповідно до формули розподілу. Обсяг видатків, переданих до НСЗУ на реалізацію пілоту (ІІ-IV квартали) відповідно до Закону України «Про Державний бюджет України на 2019 рік», становить 966,786 млн грн.
ВЗ Пілотний проект передбачає співфінансування з боку місцевих органів влади. Чи не усунулися вони від своїх обов’язків, скоротивши фінансування закладів у межах місцевих програм підтримки?
— Безперечно, місцеві програми підтримки лікарень — надзвичайно важлива складова успіху. У більшості громад їх уже розроблено. Водночас, враховуючи децентралізацію влади та створення об’єднаних територіальних громад, було б добре, аби до засновників закладів охорони здоров’я, крім районних рад, увійшли й ОТГ, які мають більше фінансових та інших ресурсів. Це дало б змогу значно посилити підтримку лікарень.
Лише один приклад: у фінансуванні Новосанжарської ЦРЛ мають брати участь і районний бюджет, і шість ОТГ. Так от тільки одна з них (Мачухівська ОТГ) профінансувала лікарню на 100% від потреби, передбаченої для цієї ОТГ у місцевій програмі, інші — на 77, 66, 57% чи й на 25%, а одна виділила лише 8,4%! Тож у цілому заклад профінансовано на 48, 3% від потреби, передбаченої місцевою програмою, — борг перед лікарнею становить майже 4 млн грн.
Я вважаю, що подібні ситуації — результат недостатньої комунікації та нерозуміння процесів, які наразі відбуваються в державі (не лише змін у галузі охорони здоров’я, а й децентралізації системи управління, функції місцевого самоврядування). Сьогодні потоки коштів надходять із центру в ОТГ, та й місцевий бюджет розділився: якщо раніше всі кошти були сконцентровані в руках районної ради, то нині в управлінні деяких із них залишилися 10% населення, тож основні ресурси — в ОТГ. Це нові відносини, на становлення яких потрібен час. Дехто на місцях розуміє, що зволікати не варто, і бере на себе відповідальність за розробку ефективної програми підтримки охорони здоров’я, де чітко прописані напрямки, вказані ресурси, конкретні заходи (яке обладнання закупити, що відремонтувати, які кошти з місцевого бюджету виділити на оплату комунальних послуг тощо), яка ОТГ має співфінансувати заклад і на яку суму коштів. А десь подібні програми загальні, ОТГ усуваються від співфінансування лікарень. Тому й кажу, що потрібно прописувати таку відповідальність у статутних документах.
Наприклад, Кременчуцька ЦРЛ, перетворюючись на КНП, включила у співзасновники всі ОТГ, населення яких вона обслуговує. Громади погодили цей документ, тож, як кажуть, процес пішов. Коли минулого року в лікарні нарікали на катастрофічну нестачу коштів, то нині вони працюють у спокійному режимі — «тили» забезпечено.
ВЗ А якщо «тили» почнуть управляти медициною на власний розсуд, відповідно до можливостей гаманця чи доцільності передвиборчого піару?
— Там, де не розуміють необхідності перетворень в охороні здоров’я, проблеми виникатимуть. Як у Гребінці, жителі якої збираються на мітинг, аби відстояти пологовий будинок, зареєстрували на сайті Президента України петицію проти закриття закладу, де за три останні місяці народилося всього 30 немовлят, а за останній тиждень перебувала лише одна вагітна. Якщо місцева влада вирішить підтримати такі вимоги, будь ласка. Але слід врахувати, що заклад утримують за кошти місцевих платників податків, та й це не головне. Потрібно думати про якість медичної допомоги: якщо в пологовому будинку народжуються 160-180 дітей на рік, то про які високі стандарти її надання можна говорити? І чому жінки їдуть з рідного міста народжувати деінде? Чи не доцільніше організувати маршрут пацієнтів так, аби гарантувати безпеку роділь і немовлят, вчасно довозячи їх до іншої лікарні на відстані 40 км, де створено всі умови, працюють висококваліфіковані фахівці? Є безліч подібних прикладів. До того ж у Гребінці планують залишити пологові зали для екстрених випадків. А медпрацівникам можна запропонувати вакантні посади — такі в лікарні є. Треба лише глибоко вивчити ситуацію й прийняти виважені рішення. І не лише в цьому закладі. Якщо в хірургічному відділенні лікарні перебувають понад 70% хворих, котрих не оперують, то про яке раціональне використання коштів і якість медичних послуг можна говорити?
Долю таких лікарень потрібно вирішувати шляхом переформатування маршрутів пацієнтів у межах госпітальних округів, перепрофілювання окремих відділень чи й закладів відповідно до потреб населення. Хороше рішення знайшли, наприклад, у Решетилівській ЦРЛ, де доліковують пацієнтів після стентування, здійснюють їх реабілітацію. Є й інші приклади, коли лікарні обладнали реабілітаційні чи паліативні відділення, бо того потребує населення.
ВЗ Чи не полегшить вирішення подібних питань адміністративно-територіальна реформа, яку нині пропонують?
— Чим швидше відбудуться такі зміни і буде створений єдиний замовник медичних послуг та їх надавач, тим швидше ми досягнемо позитивного результату. Адміністративно-територіальна реформа допоможе не розпорошувати коштів. При цьому потрібно чітко розписати функції кожного закладу, які він виконуватиме і за які отримуватиме оплату. І це не єдине, чого ми чекаємо на державному рівні. Усі хочуть чітко розуміти «вміст» пакета гарантованих медичних послуг на наступний рік, мати остаточну інформацію про тарифи на них, аби обговорювати плани на майбутнє й приймати відповідні рішення. Також підтримую ініціативу щодо запровадження співоплати за медичні послуги чи, наприклад, за перебування в стаціонарі понад визначений термін або за покращені умови в палаті тощо — така практика існує в усьому світі. Тож необхідно прийняти відповідний закон, який врегулює співоплату пацієнтів за медичні послуги. Удосконалення потребує й система підготовки кадрів для роботи в нових умовах.
Ніна Дурдикулієва, спеціально для «ВЗ»











