 Обіцянки підвищити зарплату українським лікарям — тінь усіх медичних реформ, яка завжди поряд, але ніхто її так і не впіймав: постійно не вистачає коштів або «інструментів» для їх розподілу. Можливо, світовий досвід підкаже вихід із прикрої ситуації?
Обіцянки підвищити зарплату українським лікарям — тінь усіх медичних реформ, яка завжди поряд, але ніхто її так і не впіймав: постійно не вистачає коштів або «інструментів» для їх розподілу. Можливо, світовий досвід підкаже вихід із прикрої ситуації?
Чи треба далеко ходити?
 Марина Шевченко, доцент Школи охорони здоров’я Національного університету «Києво-Могилянська академія», кандидат медичних наук
Марина Шевченко, доцент Школи охорони здоров’я Національного університету «Києво-Могилянська академія», кандидат медичних наук В Естонії послуги лікарів загальної практики відшкодовуються на основі подушного нормативу (75% бюджету загальних лікарських практик), оплати за кожну послугу (14%), а також кошторисом (11%). Основне джерело коштів загальних лікарських практик — це фіксовані виплати, розмір яких визначається чисельністю прикріпленого населення і сформованою матеріальною базою практики. Решта надходить за надані послуги (найпріоритетніші) і за результати діяльності практик.
Оплата спеціалізованої амбулаторної допомоги здійснюється: за кожну послугу — 84% витрат, на основі «комплексної ціни» (за нормативну вартість закінченого випадку амбулаторної допомоги — 10%), за окремими клініко-статистичними групами (складність випадку) — 6%. Дещо інший механізм оплати за стаціонарну допомогу: за окрему послугу (24% витрат на такий вид допомоги), за випадок лікування (10%), за ліжко-день (31%), клініко-статистичні групи (35%).
Лікарі Словенії, зайняті в державному секторі, отримують заробітну плату відповідно до особливого договору (колективний договір для лікарів, де вказані критерії обсягів винагороди). Заохочувальні виплати, які визначаються керівництвом закладу чи центру охорони здоров’я, можуть підвищити заробітки лікаря на 15-20%. Оплата праці також залежить від стажу, бонусів (наприклад, за рівень відповідальності, академічні досягнення, особливі умови роботи). Медичні працівники приватного сектора отримують заробітну плату в межах, визначених відповідним договором з приватним роботодавцем і посадовим окладом.
Оплата праці німецьких лікарів відбувається за певною схемою. Лікарняні каси перераховують професійним асоціаціям кошти на оплату праці всіх лікарів, що зайняті в системі медичного страхування. Далі асоціації самі розподіляють загальну суму між своїми членами відповідно до єдиної шкали вартості послуг і додаткових інструкцій. Спочатку асоціації повинні перевірити, врахувати й узагальнити всі дані, на яких ґрунтуються ці розрахунки.
Усі ліцензовані медичні процедури зведені в єдину шкалу вартості послуг. Рішення щодо їх оплати приймає комісія з амбулаторної допомоги при Загальній федеральній комісії, а окрема спільна федеральна оціночна комісія відповідає за розробку шкали вартості.
Щоквартально кожен лікар подає до своєї асоціації рахунок, де вказано загальну кількість балів за надані ним послуги. Лікарям щомісяця виплачують кошти за розрахунками минулого кварталу, але фактична сума, яку вони отримують, залежить від багатьох чинників.
Оплата послуг може змінюватися на регіональному рівні, поквартально, а часто навіть між спеціальностями в межах однієї федеральної землі.
За єдиним вектором
Якщо проаналізувати системи оплати праці лікарів в розвинених країнах світу, можна виявити чимало відмінностей. Наприклад, Швеція віддає перевагу системі солідарної заробітної плати, Японія — оплаті за стаж і раціоналізацію, Німеччина — стимулюванню зростання продуктивності, США — оплаті за кваліфікацію, Франція — індивідуалізації зарплати, Велика Британія — оплаті за індивідуальними контрактами, Італія — виплатам колективних та індивідуальних надбавок до галузевої тарифної ставки і надбавкам у зв’язку зі зростанням вартості життя. Водночас якщо узагальнити кращий світовий досвід в цьому напрямку, можна дійти висновку — за всіх відмінностей системи оплати праці різних країн у цілому спрямовані на підвищення ефективності та якості надання медичної допомоги, а отже, на поглиблення зацікавленості медиків у продуктивності своєї роботи.
Найпоширенішими системами оплати праці в охороні здоров’я світу є гонорар за послуги, за пролікованого хворого, подушна оплата (кавітація), зарплата (у кожній категорії існує багато варіантів).
Гонорар — не «чайові»
Гонорар за послугу передбачає оплату за кожну медичну дію (наприклад, консультації, діагностичні тести, хірургічні операції тощо). Ця форма оплати є основною в Австралії, Канаді, Франції, Німеччині, Японії та Новій Зеландії. Вона широко використовується в приватних закладах, де лікарі можуть не входити до штату лікарні, але обслуговують пацієнтів, що там перебувають, отримуючи за це відповідну плату — безпосередньо з фондів медичного страхування, від пацієнтів або ж держави. Це так звана модель права отримання, що використовується в приватних лікарнях Великої Британії та США. Гонорарні системи прийняті для оплати праці приватних лікарів, котрі ведуть індивідуальні/групові практики, але можуть відрізнятися за способом визначення «одиниці оплати» медичних послуг (гонорар). Виділяють такі варіанти подібних визначень.
• Ціноутворення за принципом «витрати плюс». Тобто враховується ринкова ціна будь-яких матеріальних витрат на лікування (вакцини, обладнання, приміщення клінік тощо) плюс оцінка праці лікаря (у цьому випадку його винагорода залежить від того, яке лікування призначене хворому). Тобто лікар може отримувати різний гонорар від двох пацієнтів з однаковими діагнозами, якщо лікування одного з них потребувало більшого обсягу роботи. Цю систему широко використовують у країнах, що розвиваються (наприклад, Південно-Африканській Республіці), де державне фінансування медичної сфери обмежене, хоча вдаються до неї й на певних територіях США.
• Стандартна оплата за кожен випадок лікування. Найпростішою формою є виплата звичайного гонорару за кожну медичну дію (це передбачала система Medicare у США до 1992 року). Нині багато систем охорони здоров’я світу працюють за офіційними тарифами (прайс-листами). Наприклад, британські лікарі загальної практики отримують стандартну оплату за надання консультацій щодо запобігання вагітності чи догляду за немовлятами. Чим ширший діапазон таких послуг, тим більше коштів має лікар. Так, клінічні процедури поділяють на п’ять категорій (починаючи від «дрібних» до «складних тривалих») і визначають розмір максимальної винагороди за кожну з них. У разі виділення діагностичних груп у них об’єднують пацієнтів, середня вартість лікування яких є приблизно однаковою. Такі системи найчастіше використовують для оплати послуг лікарень, але можуть застосовуватися й для індивідуальної оплати праці лікаря. У такому разі він отримує однаковий гонорар за лікування всіх пацієнтів з одним і тим самим захворюванням (незалежно від того, який обсяг роботи було виконано в кожному окремому випадку).
• Оплата за стандартом якості. Така форма оплати класифікує медичні дії за стандартами медичної практики, котрі використовує лікар. Стандартна оплата здійснюється за кожен клас або так званий діапазон, незалежно від кількості пролікованих пацієнтів. Чим вища якість лікування, тим вища винагорода лікарю.
Зокрема, у Великій Британії в системі оплати праці лікарів загальної практики визначено п’ять рівнів для десяти найпоширеніших захворювань (цукрового діабету, серцевих недуг тощо) — від обов’язкового мінімуму до «найкращої практики» (наприклад, за умови проведення клінічних аудитів пацієнтів із серцево-судинними захворюваннями). Аби стимулювати лікарів до обслуговування більшої кількості хворих, а також для підвищення стандартів якості медичної допомоги, згадану систему комбінують з виплатами за кожного пролікованого.
• Система балів. Використовується для оплати праці лікарів первинної ланки в Німеччині. Для кожної медичної дії тут також встановлюють свою «ціну», але вона визначається в балах, а не в грошових одиницях. Лікарі однієї дільниці обслуговування «збирають» бали впродовж місяця чи року і звітують про них. Знову ж таки за двох пацієнтів з однаковим захворюванням можна виставити різну кількість балів, коли їх лікування відрізнялося за інтенсивністю. Щороку бюджет, виділений на медичні цілі, ділять на загальну кількість балів, пред’явлених лікарями певної дільниці, встановлюючи «вартість» одного балу. Кожен лікар отримує плату згідно з кількістю набраних балів, помножених на таку вартість.
Окрім того, гонорарні системи оплати розрізняють за тим, хто визначає розмір гонорару. Для приватних пацієнтів це питання часто врегульовується через безпосередні перемовини з лікарем. До речі, за такої системи лікарям дозволяється надавати безкоштовні послуги хворим, які не можуть їх оплатити. Там, де незалежні лікарі працюють за контрактом з державою або фондом медичного страхування (наприклад, у Нідерландах), їх професійні організації обговорюють стандартні тарифи гонорарів (зазвичай один раз на рік) зі страховим фондом чи органом влади — державного або місцевого рівня. При цьому також встановлюється, хворий самостійно оплачуватиме весь гонорар чи частково, чи за нього це робитиме страховий фонд, роботодавець, приватна страхова компанія або держава.
Багато країн, які обрали гонорарну систему, зазвичай комбінують різні її варіанти. Наприклад, гонорари британських дантистів за лікування хворих, що оплачується громадськими фондами, частково бере на себе держава (за стандартним прайсом), а частково — самі пацієнти (до певної межі). Гонорар за приватних пацієнтів обговорюється з ними або рахунок виставляється страховій компанії (часто, але не завжди, відповідно до стандартного прайс-листа).
Як зробити ціну «розумною»?
Метод гонорарної оплати домінує в країнах континентальної Західної Європи, США і Канаді (як для лікарів загальної практики, так і для вузьких спеціалістів). Зазвичай лікарі зазначають у рахунку перелік наданих послуг, а фонди медичного страхування або сплачують гонорари безпосередньо лікарям, або відшкодовують витрати пацієнтам. Це стандартний метод роботи приватнопрактикуючих лікарів, який застосовується і для амбулаторної, і для стаціонарної допомоги. Як правило, медичні асоціації та страхові фонди домовляються між собою про схему таких розцінок, натомість уряди країн слідкують за їх обмеженням. Для визначення розміру виплат лікарям обсяг наданих ними послуг множать на так званий фактор переводу (базова фінансова одиниця). Схема розцінок практично не змінюється, натомість згаданий фактор зазвичай збільшують — щорічно, а за високого коефіцієнта інфляції й частіше. Медична асоціація отримує від покупців медичних послуг обумовлену суму коштів й оплачує послуги лікарів, враховуючи реально виконану ними роботу. Відтак останні мотивовані не лише надавати якісні послуги, а й створювати привабливі умови обслуговування пацієнтів (комфортні приміщення, оперативність надання допомоги, ввічлива поведінка, готовність консультувати навіть у випадках, які, на їх думку, є тривіальними).
Недолік гонорарного методу полягає в тому, що він заохочує лікарів вдаватися до якомога більшої кількості консультацій (аби хворий частіше приходив на прийом) і призначати вартісні процедури, які не завжди є необхідними. Тож не дивно, що рівень відвідуваності лікарів у країнах із гонорарним методом оплати більше ніж вдвічі перевищує відповідний показник у разі використання методу подушного фінансування. А там, де хірургам замість окладу платять гонорари, кількість операцій також вдвічі більша, ніж зазвичай. У цих країнах відносно високий рівень діагностичних досліджень і «рецептурної активності» лікарів, та й увагу тут приділяють здебільшого лікуванню, а не профілактиці. Ці проблеми стали актуальними для багатьох країн континентальної Західної Європи.
Щоб обмежити негативний вплив гонорарної системи, потрібно ретельно контролювати страхові виплати й оцінювати роботу лікарів. Наприклад, фонди медичного страхування Німеччини застосовують «зрізи лікарських практик», аби виявляти факти завищення страхових платежів за конкретні послуги. Дані відхилень від середніх показників направляють лікарям, аби вказати їм на проблеми та змусити змінити свій «стиль» роботи. Замовник (фінансуюча сторона) може наполягати й на зміні схеми розцінок, щоб стримати стимули до надання певних послуг. У деяких країнах обов’язковою умовою є отримання попередньої згоди замовника на найдорожчі процедури.
У Німеччині використовують ще один метод контролю витрат — кожній медичній процедурі присвоюються бали, але загальний бюджет залишається фіксованим. Тоді в лікаря, з одного боку, є стимул до активної діяльності, а з іншого — ціни для об’єднань лікарів обернено пропорційні загальному обсягу їх роботи, що дає змогу встановити верхню межу витрат.
Оскільки такі компенсаторні механізми не убезпечують від зловживань, гонорарний метод не рекомендовано застосовувати в країнах, де на охорону здоров’я виділяється мало коштів, де потрібно розвивати профілактичну медицину й існує ризик надмірного стимулювання розвитку стаціонарної допомоги на противагу амбулаторним послугам чи «зняття вершків» із заможних та надійно застрахованих пацієнтів.
З турботою про кожного
Подушна оплата є фіксованою платою за медичне обслуговування одного пацієнта за фіксований період часу (зазвичай — один рік). Тут лікарів також розглядають як незалежних контрактантів. Таку систему використовували у Великій Британії, Данії, Італії, Іспанії, Нідерландах, Швеції та Ірландії.
Найлегше застосувати її для оплати послуг лікарів первинної ланки і надавачів первинної медичної допомоги. Варіанти такої системи можуть відрізнятися залежно від того, здійснюються однорідні виплати чи вони скориговані й відображають різні рівні обслуговування різних груп пацієнтів. Наприклад, у Великій Британії виплати лікарям загальної практики за пролікованих хворих віком понад 65 і до 5 років вищі, ніж зазвичай, а за пацієнтів віком понад 75 років — ще вищі, додатково доплачують і за лікування незаможних хворих. Тобто лікар отримує однакову плату навіть за пацієнтів з різним обсягом лікування, якщо вони, наприклад, потрапляють в одну і ту саму категорію за віком і статтю.
Варіанти згаданого методу також залежать від того, чи встановлюється максимальна/мінімальна кількість хворих, яких має обслужити лікар. Деякі медичні організації США платять за зменшеними тарифами за більшу кількість пацієнтів, особливо коли вона перевищує встановлений мінімум. Згадана система зазвичай поєднується з іншими, наприклад, з гонорарною.
Зарплата — завжди стабільність?
 Ця найпростіша система оплати праці притаманна не лише системі Семашка. Її застосовують у первинній ланці охорони здоров’я Нової Зеландії, Канади, США, Фінляндії, Греції, Ісландії, Ізраїлю, Норвегії, Португалії, Іспанії, Швеції та Туреччини, а також (у менших масштабах) у Великій Британії.
Ця найпростіша система оплати праці притаманна не лише системі Семашка. Її застосовують у первинній ланці охорони здоров’я Нової Зеландії, Канади, США, Фінляндії, Греції, Ісландії, Ізраїлю, Норвегії, Португалії, Іспанії, Швеції та Туреччини, а також (у менших масштабах) у Великій Британії.
Фіксовані щомісячні оклади отримують і фахівці лікарень більшості країн Європи, якщо вони є найманими працівниками, а не контрактантами. Чим вища посада лікаря, тим вищий його оклад. У деяких країнах, наприклад, в Іспанії, така різниця за «ієрархію» може бути дуже значною.
Зарплата також має кілька варіантів. Наприклад, розмір окладу може бути пов’язаний з результатами і якістю роботи лікаря (дотриманням стандартів, підвищенням кваліфікації тощо). Консультанти у Великій Британії отримують винагороди за заслуги перед Національною службою охорони здоров’я, які можуть вдвічі підвищувати розмір окладу! Однак на вирішення питання, кому призначати винагороду, більше впливають провідні лікарі закладу, аніж керівництво.
Ще один варіант нарахування зарплати залежить від того, чи встановлено фіксовані норми часу роботи лікаря. Коли так — він отримує доплату за понаднормові години. Зокрема, молодші лікарі у Великій Британії мають право на такі доплати, якщо працюють більше 40 годин на тиждень. Дехто отримує доплату за чергування, навіть якщо в позаробочий час він відсутній у лікарні, але перебуває в межах досяжності для телефонних консультацій або термінового приїзду в медичний заклад. Також деяким лікарям доплачують за виконання функцій керівників одночасно з лікувальною роботою. Однак більшість старших лікарів і консультантів, які відповідають за своїх пацієнтів 24 години на добу, не отримують доплат за понаднормову роботу.
Іспанські лікарі можуть претендувати на «оплату за продуктивність» (наприклад, за обслуговування пацієнтів літнього віку, виконання конкретних завдань керівництва) або ж на оплату за відмову від приватної практики.
У деяких країнах «державні» лікарі мають можливість поповнити свої статки за рахунок приватної практики у вільний від основної роботи час. Зокрема, у Великій Британії головні лікарі медичних закладів і консультанти можуть приватно приймати хворих, однак молодшим лікарям це не дозволено. Щоправда доходи від такої приватної практики не мають перевищувати 10% окладу. Хоча при цьому їм надається дозвіл (на вибір) працювати неповний робочий день (до 91% робочого тижня) у Національній системі охорони здоров’я і займатися приватною практикою без обмеження. У Португалії та деяких регіонах Іспанії лікарі загальної практики працюють у державних клініках в першій половині дня, а потім приймають приватних пацієнтів, за що отримують гонорар (він може визначатися як стандартний тариф, коли хворий застрахований).
У деяких країнах використовують змішані системи. Зокрема, в Іспанії лікарі первинної ланки державної системи охорони здоров’я дедалі частіше переходять на таку схему оплати: базовий оклад — приблизно 40% від загальної суми оплати, скоригована плата за кожного пролікованого хворого — 20%, доплата за роботу у вечірній час, вихідні та святкові дні — ще 20% (пропорції коливаються залежно від регіону).
У світі існують й інші, менш поширені, системи винагороди лікарям, наприклад, разова виплата за надання медичних послуг за визначеним стандартом для групи пацієнтів (тих, що проживають в одному районі, співробітників однієї фірми тощо). Ця форма винагороди (її ще називають бюджетною системою) широко використовується для лікарень (навіть у таких країнах, як Бельгія, де існують страхові фонди) і поліклінік, рідше — для індивідуальної оплати. Утім, близько 30% британських лікарів отримують винагороду саме в такий спосіб.
Як цінують лікарів
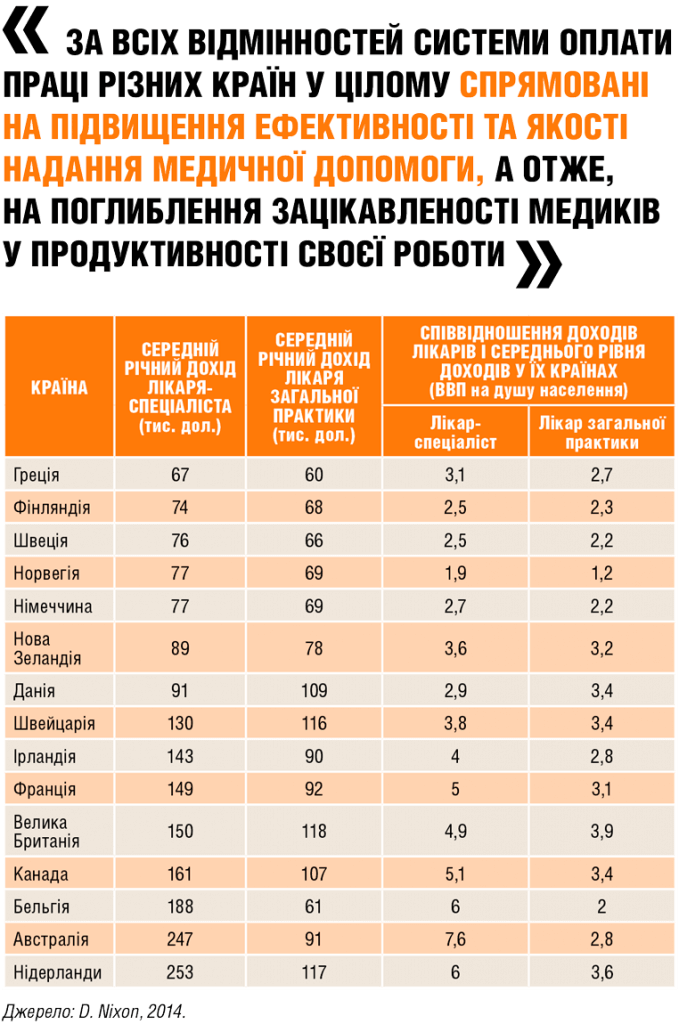
У середньому на оплату праці в медичній галузі різних країн витрачається більше третини всіх коштів, котрі виділяються на охорону здоров’я. Розміри таких виплат збільшуються швидше, ніж ВВП цих держав, але повільніше, ніж загальні суми витрат на охорону здоров’я. Водночас рівень оплати праці в медичній галузі зростає швидше, ніж в інших сферах.
У таблиці наведено дані щодо рівня оплати праці лікарів та порівняння їх заробітків із середнім рівнем доходу в різних країнах, надані Міжнародною організацією праці.











